Предменструальный синдром (ПМС) включает в себя комплекс циклически повторяющихся в предменструальный период соматических и психоэмоциональных симптомов. Обычно термин «предменструальный синдром» используется для описания достаточно тяжелых предменструал
Предменструальный синдром (ПМС) включает в себя комплекс циклически повторяющихся в предменструальный период соматических и психоэмоциональных симптомов. Обычно термин «предменструальный синдром» используется для описания достаточно тяжелых предменструальных физических и эмоциональных проявлений, которые нарушают повседневную активность женщины. Показатель распространенности ПМС в популяции во многом зависит от того, насколько строго определены такие симптомы. Как правило, регистрируемая частота ПМС гораздо меньше, чем частота встречаемости предменструальной симптоматики. Тяжелые формы ПМС наблюдаются у 3–8% женщин репродуктивного возраста. Не менее чем в 20% случаев выраженность симптомов ПМС такова, что требует назначения медикаментозной терапии.
Несмотря на то, что за несколько десятилетий исследователи, занимающиеся изучением ПМС, достигли определенных успехов в представлении о механизмах развития заболевания, установлении критериев диагностики и разработке патогенетически обоснованных методов лечения, эти проблемы все еще далеки от полного разрешения.
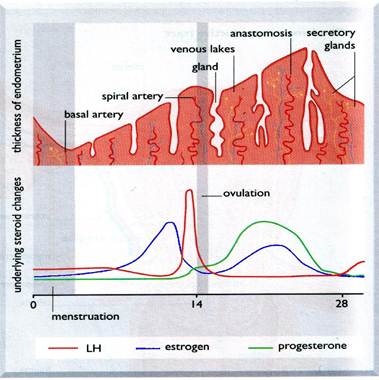
Наиболее часто появление предменструальных симптомов связывают с изменением содержания половых стероидных гормонов в крови в течение менструального цикла. В настоящее время распространено мнение о том, что у больных ПМС имеется не абсолютный дефицит или избыток эстрогенов и прогестерона, а нарушение их соотношения. Симптомы ПМС, связанные с задержкой жидкости в организме, исследователи объясняют изменениями в функционировании ренин-ангиотензин-альдостероновой системы, а также с относительным повышением содержания пролактина в крови, который способствует натрийзадерживающему эффекту альдостерона и антидиуретическому действию вазопрессина. Еще одним из биологически активных веществ, вовлеченных в патогенез ПМС, является серотонин. Уменьшение в головном мозге серотонинзависимой передачи нервных импульсов приводит к появлению эмоциональных и поведенческих симптомов, характерных для данного заболевания. Кроме того, половые стероидные гормоны, в большей степени эстрогены, влияют на обмен этого моноамина, нарушая его биосинтез и повышая скорость его расщепления в синаптической щели. Определенная роль в развитии предменструальных симптомов отводится и простагландинам. Считается, что их повышенное содержание в тканях организма может приводить к задержке жидкости, усилению болевой импульсации. В центральной нервной системе эти вещества наряду с серотонином являются нейротрансмиттерами. Таким образом, избыток простагландинов может быть причиной появления таких симптомов ПМС, как головная боль, масталгия, отеки, изменение настроения.
Клинические проявления ПМС
Все клинические проявления ПМС можно разделить на три основные группы: нарушения эмоциональной сферы, соматические нарушения и симптомы, связанные с изменением общего самочувствия.
В зависимости от преобладания тех или иных клинических проявлений ПМС выделены четыре его формы:
- нейропсихическая — раздражительность, тревога, агрессивность, депрессия;
- отечная — отеки, масталгия, нагрубание молочных желез, вздутие живота, увеличение массы тела;
- цефалгическая — головные боли по типу мигрени;
- кризовая — приступы по типу симпатоадреналовых кризов, возникающие перед менструацией.
Наиболее тяжелые проявления нейропсихической формы с преимущественно эмоциональными и поведенческими симптомами выделены в отдельный вариант течения ПМС — предменструальное дисфорическое расстройство (ПМДР). ПМДР наблюдается примерно у 3–8% женщин репродуктивного возраста в виде жалоб на раздражительность, чувство внутреннего напряжения, дисфорию, психоэмоциональную лабильность. Данные проявления оказывают существенное влияние на образ жизни женщины, ее взаимоотношения с окружающими людьми. При отсутствии адекватной терапии жизнедеятельность больных как дома, так и на работе существенно нарушается, что приводит к значительному снижению качества жизни и крушению профессиональной карьеры.
Проявления ПМС индивидуальны и отличаются у разных больных, выраженность и время появления каждого из них могут варьировать от цикла к циклу, несмотря на то что каждая пациентка ежемесячно испытывает похожие симптомы. Наиболее частые психоэмоциональные проявления ПМС — повышенная утомляемость, раздражительность, беспокойство, чувство внутреннего напряжения, резкие перепады настроения. К соматическим симптомам относятся отечность, увеличение массы тела, нагрубание и болезненность молочных желез, угревая сыпь, нарушения сна (сонливость или бессонница), изменения аппетита (повышенный аппетит или изменения вкусовых предпочтений).
Повышенная утомляемость — наиболее распространенный симптом ПМС. Усталость может быть выраженной в такой степени, что женщины испытывают трудности в исполнении повседневной работы уже с утренних часов. В то же время в вечернее время суток появляются нарушения сна.
Нарушение концентрации внимания. Многие женщины с ПМС испытывают трудности в действиях, требующих концентрации внимания — математических и финансовых расчетах, принятии решений. Возможны нарушения запоминания.
Депрессия. Грусть или беспричинная слезливость — распространенные проявления ПМС. Печаль может быть настолько сильной, что даже минимальные жизненные трудности кажутся неразрешимыми.
Пищевые предпочтения. Некоторые женщины испытывают повышенную тягу к определенным пищевым продуктам, таким как соль или сахар. Другие отмечают повышение аппетита в целом.
Нагрубание молочных желез. Большинство женщин отмечают ощущение нагрубания или повышенную чувствительность, болезненность молочных желез или только сосков и ареол.
Отечность передней брюшной стенки, верхних и нижних конечностей. Некоторые женщины с ПМС отмечают увеличение веса перед менструацией. У других происходит локальная задержка жидкости, чаще в области передней брюшной стенки, конечностях.
Диагностика ПМС
Диагноз ПМС является диагнозом-исключением, т. е. в процессе диагностического поиска задачей клинициста является исключение соматических и психических заболеваний, которые могут обостряться перед менструацией. Важны тщательно собранный анамнез жизни и анамнез заболевания, а также полное общесоматическое и гинекологическое обследование. Возраст не является значимым, то есть любая женщина в период от менархе до менопаузы может испытывать симптомы ПМС. Чаще всего заболевание манифестирует к 25–30 годам.
Проспективная ежедневная оценка предменструальной симптоматики является необходимым элементом диагностического поиска. С этой целью используются как менструальные календари симптомов, так и визуально-аналоговые шкалы (ВАШ), позволяющие респондентам определить не только наличие конкретного проявления ПМС, но и его выраженность и продолжительность относительно менструального цикла.
Менструальный календарь симптомов представляет собой таблицу, в которой по оси абсцисс указаны дни менструального цикла, а по оси ординат — наиболее распространенные симптомы ПМС. Больная ежедневно в течение двух-трех последовательных менструальных циклов заполняет графы, используя условные обозначения: 0 — отсутствие симптома, 1 — слабая выраженность симптома, 2 — умеренная выраженность симптома, 3 — высокая степень выраженности симптома. Таким образом устанавливается наличие связи появления и исчезновения симптоматики с фазой менструального цикла.
ВАШ является простым в использовании, удобным как для больной, так и для клинициста, надежным и достоверным методом получения информации о симптомах ПМС у конкретной больной. Она представляет собой отрезок длиной 10 см, в начале которого точка «полное отсутствие симптома», в конце — «симптом максимально выражен». Пациентка ставит отметку на этой шкале в том месте, где, по ее мнению, находится выраженность проявления заболевания в данный конкретный момент.
Для подтверждения диагноза необходимым является как минимум 50%-ное повышение выраженности того или иного симптома к концу лютеиновой фазы менструального цикла. Данный показатель высчитывается по следующей формуле:
где Ф — выраженность симптома в фолликулярную фазу менструального цикла, Л — выраженность симптома в лютеиновую фазу менструального цикла.
Оценку психоэмоционального статуса больных целесообразно проводить в обе фазы менструального цикла. Гормональное обследование (определение уровня эстрадиола, прогестерона и пролактина в крови на 20–23 день менструального цикла) позволяет оценить функцию желтого тела и исключить гиперпролактинемию. Ультразвуковое исследование органов малого таза необходимо для уточнения характера менструального цикла (при ПМС обычно овуляторный) и исключения сопутствующей гинекологической патологии. Ультразвуковое исследование молочных желез проводится до и после менструации для проведения дифференциальной диагностики с фиброаденоматозом молочных желез. Консультация психиатра позволяет исключить психические заболевания, которые могут скрываться под маской ПМС. При интенсивной головной боли, головокружении, шуме в ушах, нарушении зрения показано проведение МРТ головного мозга, оценка состояния глазного дна и полей зрения. При кризовой форме, протекающей с повышением артериального давления (АД), необходима дифференциальная диагностика с феохромоцитомой (определение катехоламинов в послеприступной моче, МРТ надпочечников).
При отечной форме ПМС, сопровождающейся нагрубанием и болезненностью молочных желез, проводится дифференциальная диагностика с патологией почек, с несахарным антидиабетом, обусловленным гиперсекрецией вазопрессина, и с эпизодической, возникающей в лютеиновую фазу цикла, гиперпролактинемией (общий анализ мочи, суточный диурез, проба Зимницкого, электролиты и пролактин крови). При выявлении гиперпролактинемии определение трийодтиронина, тироксина и тиреотропного гормона (ТТГ) в сыворотке крови позволяет исключить первичный гипотиреоз. При пролактинемии выше 1000 мМЕ/л проводится МРТ гипоталамо-гипофизарной области с целью выявления пролактиномы.
Лечение ПМС
К настоящему времени предложены различные терапевтические мероприятия, направленные на облегчение предменструальной симптоматики.
Немедикаментозные методы терапии. После установления диагноза необходимо дать женщине советы по изменению образа жизни, что во многих случаях приводит к значительному ослаблению симптомов ПМС или даже их полному исчезновению. Эти рекомендации должны включать соблюдение режима труда и отдыха, длительность ночного сна 7–8 ч, исключение психоэмоциональных и физических перегрузок, обязательную физическую активность умеренной интенсивности. Положительный результат дают пешие прогулки, бег трусцой, езда на велосипеде. В физкультурных центрах используются специальные программы по типу лечебной аэробики в сочетании с массажем и гидротерапией — разнообразными видами водолечения. Рекомендуемый рацион питания должен включать в себя 65% углеводов, 25% белков, 10% жиров, содержащих преимущественно ненасыщенные жирные кислоты. Ограничивается употребление кофеинсодержащих продуктов, так как кофеин может способствовать обострению таких симптомов, как эмоциональная лабильность, беспокойство, повышенная чувствительность молочных желез. При увеличении массы тела, болях в суставах, головной боли, т. е. при симптомах, связанных с задержкой жидкости в организме, целесообразно рекомендовать ограничение употребления поваренной соли. Желательно добавлять в пищу сложные углеводы: отруби, зерновой хлеб, овощи, при этом моно- и дисахариды исключают из рациона.
Негормональные препараты. Фармакологическими негормональными средствами чаще всего являются препараты витаминов, минералов. Они обладают минимальными побочными эффектами, не воспринимаются больными как «лекарство», что повышает комплаентность к проводимому лечению. В то же время их эффективность доказана результатами рандомизированных исследований.
- Карбонат кальция (1000–1200 мг/сут) значительно уменьшает аффективные проявления, повышенный аппетит, задержку жидкости.
- Магния оротат (500 мг/сут в течение лютеиновой фазы менструального цикла) также обладает способностью уменьшать отечность, вздутие живота.
- Хорошо зарекомендовали себя препараты витаминов группы В, особенно В6 (до 100 мг/сут). Их действие направлено в основном на купирование психоэмоциональных проявлений заболевания.
- При масталгии назначается витамин Е (400 МЕ/сут).
Диуретики. Применение диуретиков является патогенетически обоснованным в случае отечной формы ПМС. Кроме того, мочегонные могут оказаться эффективными при цефалгической форме заболевания, т. е. при явлениях внутричерепной гипертензии. Препаратом выбора в данной ситуации является спиронолактон (Верошпирон). Этот калийсберегающий диуретик является антагонистом альдостерона. Кроме того, он обладает антиандрогенными свойствами, что делает его применение обоснованным с учетом того, что некоторые симптомы заболевания (раздражительность, перепады настроения) могут быть связаны с относительным избытком андрогенов. Начальная суточная доза составляет 25 мг, максимальная — 100 мг/сут. Целесообразно назначать это мочегонное с 16-го по 25-й день менструального цикла, то есть в период ожидаемой задержки жидкости в организме. Возможность применения данного лекарственного средства ограничена такими побочными эффектами, как сонливость, нарушение менструального цикла, гипотензия, снижение либидо.
Селективные ингибиторы обратного захвата серотонина. Селективные ингибиторы обратного захвата серотонина (СИОЗС) могут быть назначены больной при преобладании психических симптомов ПМС. СИОЗС — антидепрессанты последних генераций, сочетающие мягкий тимоаналептический эффект с хорошей переносимостью, которые принадлежат к препаратам, рекомендуемым к применению при психосоматической патологии. Чаще всего используются:
- флуоксетин (Прозак) — 20 мг/сут;
- сертралин (Золофт) — 50–150 мг/сут;
- циталопрам (Ципрамил) — 5–20 мг/сут.
Несмотря на то, что возможно применение таких препаратов в непрерывном режиме (ежедневно), с целью уменьшения количества побочных эффектов целесообразно их назначение прерывистыми курсами (за 14 дней до ожидаемой менструации). Более того — доказано, что такая тактика более эффективна. Уже в течение первого цикла лечения снижаются как психоэмоциональные, так и соматические проявления ПМС, такие как нагрубание молочных желез и отечность. Преимуществом СИОЗС при назначении работающим больным является отсутствие седативного эффекта и снижения когнитивных функций, а также самостоятельное психостимулирующее действие. К отрицательным свойствам препаратов данной группы относятся укорочение менструального цикла, сексуальные расстройства, необходимость надежной контрацепции на фоне терапии. Применение данных лекарственных средств целесообразно проводить по показаниям и под контролем врача-психиатра.
Ингибиторы простагландинов. Применение препаратов из группы нестероидных противовоспалительных средств приводит к торможению биосинтеза простагландинов. Их назначение оправдано как при цефалгической форме предменструального синдрома, так и при преобладании симптомов, связанных с локальной задержкой жидкости и, как следствие, появлении болевого симптома при компрессии нервных окончаний, что может проявляться масталгией, болями в нижних отделах живота. С целью уменьшения побочных эффектов следует рекомендовать прием данных препаратов в лютеиновую фазу менструального цикла. Наиболее часто используются:
- Ибупрофен (Нурофен) — 200–400 мг/сут;
- Кетопрофен (Кетонал) — 150–300 мг/сут.
Гормональные препараты. Принимая во внимание связь возникновения симптомов ПМС с циклической активностью яичников, чаще всего в терапии этого заболевания применяются препараты, тем или иным образом воздействующие на содержание половых стероидных гормонов в крови.
Гестагены. Несмотря на то, что до настоящего времени прогестерон и гестагены достаточно широко используются при ПМС, эффективность препаратов этой группы невелика. Незначительное позитивное влияние применения прогестерона было установлено при применении микронизированного прогестерона (Утрожестана). Этот результат, возможно, является следствием повышения содержания аллопрегнанолона и прегнанолона (метаболитов прогестерона) в крови, которые оказывают положительное действие на функционирование центральной нервной системы (ЦНС). Применяется препарат перорально в дозе 200–300 мг/сут с 16-го по 25-й день менструального цикла. Синтетические прогестагены (дидрогестерон, норэтистерон и медроксипрогестерон) более эффективны, чем плацебо, при лечении физических симптомов ПМС и неэффективны для устранения психической симптоматики.
Синтетический прогестоген даназол ингибирует овуляцию и уменьшает уровень 17 b-эстрадиола в плазме крови. Показано, что его применение приводит к исчезновению симптомов ПМС у 85% женщин. Препарат наиболее эффективен у больных, страдающих масталгией перед менструацией. Суточная доза препарата составляет 100–200 мг. Однако возможность использования даназола ограничена его андрогенной активностью (угревая сыпь, себорея, уменьшение размеров молочных желез, огрубение голоса, андрогенная алопеция) с сопутствующим анаболическим эффектом (увеличение массы тела).
Агонисты гонадотропин-рилизинг гормона. Aгонисты гонадотропин-рилизинг гормона (аГРГ) зарекомендовали себя как еще одна группа препаратов, эффективных при ПМС. Подавляя циклическую активность яичников, они приводят к значительному уменьшению или даже купированию симптомов. В двойном слепом плацебо-контролируемом исследовании раздражительность и депрессия значительно снизились при применении Бусерелина. Одновременно позитивное влияние было отмечено и в отношении таких характеристик, как дружелюбие и хорошее настроение. Зафиксировано значительное уменьшение вздутия живота и головной боли. Несмотря на это показатель болезненности и нагрубания молочных желез не изменился.
- Гозерелин (Золадекс) в дозе 3,6 мг вводится подкожно в переднюю брюшную стенку каждые 28 дней.
- Бусерелин используется как в виде депо-формы, вводимой внутримышечно 1 раз в 28 дней, так и в виде назального спрея, применяемого трижды в сутки в каждый носовой ход.
Препараты данной группы назначают на срок не более 6 мес.
Длительное использование аГРГ ограничено возможными побочными эффектами, похожими на проявления климактерического синдрома, а также развитием остеопороза. В то же время при одновременном применении аГРГ и эстроген-гестагенных препаратов для заместительной терапии, эстроген-зависимые симптомы ПМС не возникали, тогда как гестаген-зависимые проявления ПМС сохранялись. Это наблюдение накладывает ограничение на применение препаратов, содержащих половые стероиды, на фоне терапии аГРГ у женщин, страдающих ПМС.
Таким образом, агонисты ГРГ обладают высокой эффективностью в терапии ПМС, однако в связи с побочными эффектами они рекомендуются в основном больным, резистентным к терапии другими лекарственными средствами.
Комбинированные оральные контрацептивы. Наиболее распространенной терапевтической тактикой в лечении предменструальных симптомов является применение комбинированных оральных контрацептивов (КОК). Действительно, подавление овуляции теоретически должно было бы приводить к исчезновению вышеуказанных симптомов. Однако результаты исследований, проведенных с целью определения клинической эффективности применения КОК у женщин, страдающих ПМС, оказались противоречивыми. В нескольких исследованиях при приеме КОК было выявлено уменьшение проявлений психоэмоциональных симптомов перед менструацией, в особенности сниженного настроения. Но другие авторы показали, что при применении КОК выраженность симптоматики ПМС не только не уменьшается, но может даже усугубляться. Как известно, подавляющее большинство КОК в качестве гестагенного компонента содержат левоноргестрел, дезогестрел, норгестимат, гестоден. Каждый из этих гестагенов обладает той или иной степенью андрогенной и антиэстрогенной активности, что может вызывать побочные эффекты, сходные с симптомами ПМС. Кроме того, к сожалению, антиминералкортикоидная активность эндогенного прогестерона отсутствует у наиболее распространенных на сегодняшний день синтетических прогестагенов — производных 19-нортестостерона и 17α-гидроксипрогестерона.
Выраженной антиальдостероновой активностью обладает новый прогестаген дроспиренон, входящий в состав комбинированного низкодозированного орального контрацептива Ярина, представляющего комбинацию 30 мкг этинилэстрадиола и 3 мг гестагена дроспиренона. Дроспиренон представляет собой производное 17-альфа-спиролактона. Это обусловливает наличие у него антиминералкортикоидной и антиандрогенной активности, характерной для эндогенного прогестерона, но отсутствующей у других синтетических гестагенов. Влияние препарата на ренин-ангиотензин-альдостероновую систему препятствует задержке жидкости в организме женщины и, таким образом, может оказывать лечебный эффект при ПМС. Антиминералкортикоидной активностью дроспиренона объясняется некоторое снижение массы тела у больных, принимавших препарат Ярина (в отличие от КОК с другими гестагенами, при приеме которых отмечается некоторое увеличение веса). Задержка натрия и воды — и, как следствие, увеличение массы тела, возникающее при применении КОК, — является эстрогензависимым побочным эффектом. Дроспиренон в составе КОК способен эффективно противодействовать возникновению данных проявлений. Кроме того, вызываемая дроспиреноном потеря натрия не приводит к клинически значимому повышению концентрации калия в крови, что позволяет применять его даже у женщин с нарушением функции почек.
Антиандрогенная активность дроспиренона выражена в 5–10 раз сильнее, чем у прогестерона, но несколько ниже, чем у ципротерона. Известно, что многие КОК угнетают секрецию андрогенов яичниками, оказывая таким образом положительное влияние на угревую сыпь и себорею, которые также могут являться проявлениями ПМС. Нередко угревая сыпь возникает перед менструацией; в этот период может увеличиваться и количество высыпаний. Кроме того, этинилэстрадиол вызывает повышение концентрации глобулина, связывающего половые стероиды (ГСПС), который уменьшает свободную фракцию андрогенов в плазме крови. Несмотря на это некоторые гестагены обладают способностью блокировать вызываемое этинилэстрадиолом повышение ГСПС. Дроспиренон, в отличие от других гестагенов, не снижает уровень ГСПС. Кроме того, он блокирует рецепторы к андрогенам и снижает секрецию сальных желез. Еще раз необходимо отметить, что этот эффект развивается благодаря подавлению овуляции, антиандрогенной активности дроспиренона и отсутствию снижения содержания глобулина, связывающего половые стероиды, в крови.
Таким образом, применение КОК, содержащего прогестаген дроспиренон, является методом выбора в терапии предменструального синдрома как по показателю эффективности, так и в связи с хорошей переносимостью и минимальным количеством возможных побочных эффектов, большинство из которых самостоятельно купируются через 1–2 цикла приема препарата.
Несмотря на то, что прием КОК, в особенности содержащего в своем составе дроспиренон, приводит к исчезновению или значительному уменьшению проявлений ПМС, в течение семидневного перерыва у некоторых женщин вновь появляются головная боль, нагрубание и болезненность молочных желез, вздутие живота, отеки. В данном случае показано применение продленного режима приема препарата, т. е. прием его в течение нескольких 21-дневных циклов без перерыва. В случае недостаточной эффективности монотерапии дроспиренон-содержащим контрацептивом, целесообразно сочетанное его применение с препаратами, влияющими на обмен серотонина.
Т. М. Лекарева, кандидат медицинских наук
НИИ АГ им. Д. О. Отта РАМН, Санкт-Петербург