МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
ГРОДНЕНСКОГО ОБЛАСТНОГО ИСПОЛНИТЕЛЬНОГО КОМИТЕТА
«СЛОНИМСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ»
Семенчук Максим Арсеньевич
Городко Лариса Владимировна
ИСТОРИЯ РАЗВИТИЯ ГОРМОНАЛЬНОЙ КОНТРАЦЕПЦИИ
КЛАССИФИКАЦИЯ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ
ВИДЫ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ ВЫСОКИМИ ДОЗАМИ ЭСТРОГЕНОВ
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ КОМБИНАЦИЕЙ ЭСТРОГЕНОВ И ГЕСТАГЕНОВ (МЕТОД ЮЗПЕ)
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ ЧИСТЫМИ ГЕСТАГЕНАМИ
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ АНТИГОНАДОТРОПИНАМИ
Гормональная контрацепция — метод контрацепции, заключающийся в гормональном подавлении овуляции, основанной на использовании синтетических аналогов женских половых гормонов. Различают оральную контрацепцию (ОК) и пролонгированную контрацепцию (имплантаты и инъекции).
Этот вид контрацепции, по определению экспертов Всемирной организации здравоохранения, является самым эффективным на сегодняшний день (степень надежности составляет почти 99%). Поэтому не удивительно, что гормональными контрацептивами пользуются более 70 миллионов женщин во всем мире.
ИСТОРИЯ РАЗВИТИЯ ГОРМОНАЛЬНОЙ КОНТРАЦЕПЦИИ
Создание, производство и внедрение в широкую практику методов гормональной контрацепции явилось важным достижением медицины XX века. Современные гормональные контрацептивы при правильном применении отличаются высокой эффективностью и относительно безопасны. Они позволяют не только регулировать рождаемость, но и снижают частоту гинекологических заболеваний, причем не только за счет уменьшения осложнений, связанных с абортом.
По данным Международной Федерации по планированию семьи в настоящее время в развитых странах в среднем около 50% женщин, решая вопрос предохранения от нежелательной беременности, выбирают гормональные препараты. Установлена обратная зависимость количеством женщин, применяющих гормональные контрацептивы, и количеством абортов. В России в начале 90-х годов лишь 3-5% женщин репродуктивного возраста принимали гормональные контрацептивы, сейчас эта цифра увеличилась до 22-25%, но, к сожалению, пока основным средством регуляции рождаемости в нашей стране остаются аборты (181 на 1000 женщин фертильного возраста).
Конец XIX века— впервые высказано предположение, что желтое тело подавляет овуляцию.
1921 год— физиолог Л. Хаберландт осуществил торможение овуляции в эксперименте, ввел понятие «гормональная стерилизация»
Конец 20-х— середина 30-х гг. — выделяют первые эстрогены (1929 г.) и прогестерон (1934 г.) из экстрактов тканей животных, мочи беременных женщин; выясняют молекулярную структуру половых гормонов.
1939 г.— А. Бутенандт получает Нобелевскую премию за работы в области половых гормонов.
50-е годы—появляются синтетические гестагены; 1950 г. — норэтистерон (К.Дьерасси), 1952 г. — норэтинодрел (Ф.Б.Колтон).
Середина 50-х годов— американский биолог Грегори Пинкус впервые использовал комбинацию эстрогена и гестагена в гормональных контрацептивах, принимал участие в клинических исследованиях на животных и первых крупномасштабных исследованиях на женщинах в Пуэрто-Рико (1958 г.).
1960 г.— в США появляется первый гормональный контрацептив — ЭНОВИД (150 мкг местранола и 10 мг норэтинодрела).
60-е годы— широкое использование гормональных контрацептивов (200 млн. женщин в год); накопление сведений о побочных эффектах, повышающих риск тромбоэмболии, инфаркта миокарда и заболеваний печени.
70-е годы— уменьшается доза стероидов в таблетках. 1974 г. — появляются двухфазные препараты. 1979 г. — первые трехфазные препараты.
80-е годы— однофазные препараты с гестагенами 3-его поколения.
КЛАССИФИКАЦИЯ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ
В зависимости от состава и способа использования современные гормональные контрацептивы подразделяются на следующие группы:
I. Комбинированные эстроген-гестагенные контрацептивы
II. Чисто прогестагенные контрацептивы
— внутриматочная гормональная система (Мирена);
— влагалищные кольца с прогестагеном.
Механизм действия любого гормонального препарата таков:
· подавляют овуляцию (созревание и выход яйцеклетки);
· способствует сгущению слизи в шейке матки, делая ее непроходимой для сперматозоидов.
Перед тем, как начать принимать гормональные контрацептивы, желательно пройти гинекологическое обследование и проконсультироваться с лечащим врачом. Необходимо также предупреждать врача о применении гормональной контрацепции при назначении любых других лекарств.
При выборе средства контрацепции немаловажное значение играет и образ жизни . Если вы нерегулярно занимаетесь сексом, или если у вас много партнеров, возможно, противозачаточные пилюли — не лучший вариант. Предпочтительнее будет метод, которым вы сможете воспользоваться по мере необходимости, или метод, который обеспечит защиту от передаваемых при половых сношениях болезней — СПИДа, сифилиса, хломидиоза, герпеса и других (барьерный метод: презервативы). Если вы все же выберете гормональные контрацептивы, то для защиты от передаваемых половым путем болезней вам следует использовать презервативы. Но если вы замужем и некоторое время не хотите иметь детей, то пероральные контрацептивы — это как раз то, что вам нужно. Но все равно выбор остается за вами.
ВИДЫ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ
Выделяют следующие виды гормональных контрацептивов:
· Комбинированные эстрогенно-гестагенные препараты.
· Гормональное кольцо для вагинального применения.
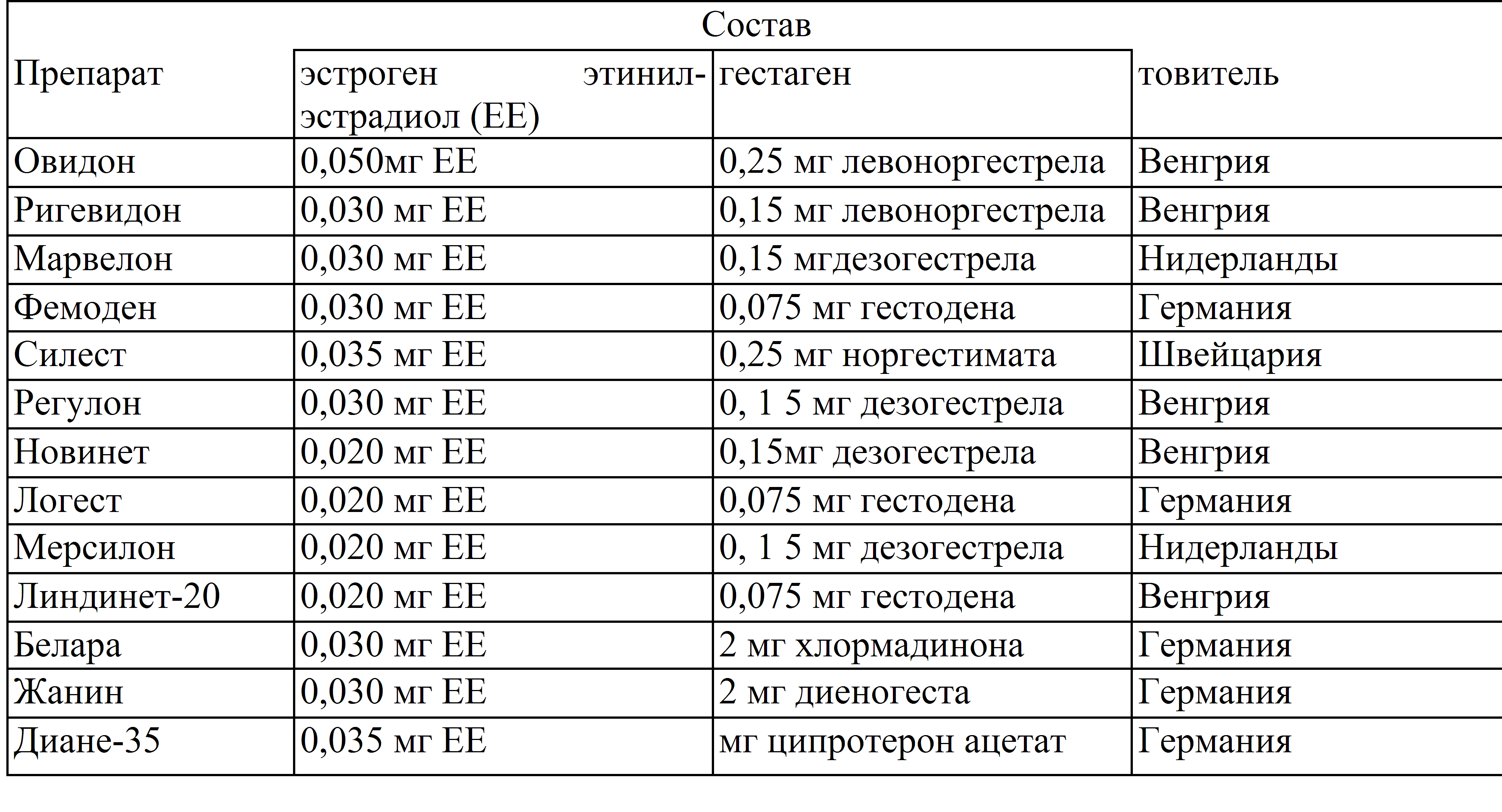
Комбинированные препараты– это противозачаточные таблетки, содержащие вещества сходные с женскими гормонами, которые вырабатывают яичники – эстрагенами и гестагенами (прогестинами). В зависимости от пропорции этих веществ бывают:
— монофазные: содержат 21 таблетку с одинаковым количеством эстрогена и гестаген.
— двухфазные: содержат 21 таблетку с двумя различными комбинациями эстрогена и гестаген.
— трехфазные: содержат 21 таблетку с тремя различными комбинациями эстрогена и гестаген и отличаются по цвету. Их прием полностью имитирует секрецию женских гормонов в течение нормального менструального цикла женщины.
Таблетки нужно принимать ежедневно, желательно в одно и то же время в течение 21 или 28 дней (в зависимости от препарата).
— аменорея (отсутствие менструальноподобных кровотечений в конце цикла);
— межменструальные кровотечения и кровянистые выделения;
— депрессия (изменение настроения или потеря полового влечения);
— головные боли (возможны в сочетании с нарушением зрения);
— повышение кровяного давления;
— болезненность молочных желез;
— снижение полового влечения.
Комбинированные контрацептивные препараты не рекомендуется принимать курящим женщинам старше 35 лет, гипертоникам (повышенное давление), женщинам с сердечно-сосудистыми заболеваниями, с заболеваниями печени, с раком молочной железы и в период лактации.
Мини-пили. Содержат только микродозы прогестагенов (300 — 500 мкг), что составляет 15-30% дозы прогестагена в комбинированных эстроген-гестагенных препаратах.
Изменения в печени при приеме мини-пили крайне незначительны. Исходя из особенностей мини-пили, их можно рекомендовать в качестве метода контрацепции женщинам с экстрагенитальными заболеваниями (заболеваниями печени, гипертензией, тромбофлебитическими состояниями, ожирением).
Мини-пили также рекомендуются:
женщинам, жалующимся на частые головные боли или повышение артериального давления при использовании комбинированных оральных контрацептивах;
— в период лактации через 6-8 нед после родов;
— при варикозном расширении вен;
Мини-пили принимают в постоянном режиме, начиная с 1-го дня цикла ежедневно, в течение 6-12 мес. Как правило, в начале использования мини-пили отмечаются кровянистые выделения, частота которых постепенно уменьшается и к 3-му месяцу приема полностью прекращается.
Гормональные инъекционные контрацептивы— это высокоэффективный метод длительного действия, содержащий один гормон — гестаген. Он вводится внутримышечно с помощью шприца. Одна инъекция обеспечивает контрацепцию в течение 3 месяцев.
Вопрос об использовании гормональных инъекционных контрацептивов обязательно решается с врачом.
Не рекомендуется применять инъекционные контрацептивы:
если имеются злокачественные заболевания женских половых органов или молочных желез;
раньше чем через шесть недель после родов;
В нашей стране подобный вид контрацепции не получил широкого распространения.
Подкожные имплантатыпредставляют собой силиконовые капсулы, содержащие гормоны – гестагены. Шесть капсул вводятся под кожу внутренней поверхности предплечья через небольшой надрез под местным обезболиванием. Капсулы выделяют каждый день небольшое количество гормона, и он, постепенно всасываясь в кровь, создает надежный контрацептивный эффект в течение 5 лет.
Имплантат может быть введен:
— в первые 7 дней менструального цикла;
— непосредственно после аборта;
— после родов через 4 недели, если женщина не собирается кормить ребенка грудью;
— через 6 недель кормящим матерям.
Подкожный имплантат может быть удален в любое время и до истечения пятилетнего срока.
К преимуществом этого метода относятся высокая эффективность (сравнимая со стерилизацией, но обратимая) и большое удобство (препарат не требует к себе никакого внимания, необходимо лишь посещать гинеколога 2 раза в год).
Кроме того, имплантационную контрацепцию можно использовать женщинам с заболеваниями, при которых приём таблеток противопоказан (мигрень, варикозное расширение вен, пороки сердца, сахарный диабет без сосудистых осложнений, повышение артериального давления, выраженное ожирение), а также курящим женщинам старше 35 лет.
Этот метод контрацепции, как и инъекционная контрацепция, должного распространения в нашей стране не получил.
Гормональное кольцо для вагинального применения(эластичный ринг) — это гибкое контрацептивное кольцо из гипоаллергенного материала, которое содержит микроскопические дозы гормонов, и применяется местно, принимая форму тела женщины и удобно размещаясь во влагалище.
Одно кольцо рассчитано на один менструальный цикл: женщина вводит его во влагалище с 1-го по 5-й день менструального цикла. НоваРинг удобно размещается внутри и остается во влагалище на три недели, выделяя микроскопическую дозу гормонов, необходимую для защиты от нежелательной беременности.
Существуют противопоказания, поэтому начинать применение ринга можно только посоветовавшись с врачом.
Из-за того, что гормональное кольцо применяется местно, оно имеет ряд преимуществ. Во-первых, ринг содержит самый минимум гормонов – всего 15 микрограмм эстрогена – это меньше, чем любой другой препарат. Во-вторых, нет ненужной нагрузки на печень и желудочно-кишечный тракт. Таким образом, влияние НоваРинга на организм минимальное.
Контрацептивный пластырь— контрацептивное средство для трансдермального применения, самый передовой и один из наиболее эффективных методов гормональной контрацепции. Относится к микродозированным контрацептивам, сочетающим эффективность и максимальную безопасность в использовании. Надежно крепится на коже, не отклеивается ни при водных процедурах, ни под воздействием солнца.
Трансдермальный пластырь очень прост и комфортен в применении. Пластырь наклеивается на сухую чистую кожу (в области ягодиц, живота, наружной поверхности верхней части плеча или верхней половины туловища) один раз в неделю в течение 3 недель (21 день), с недельным перерывом. Контрацепцию с помощью контрацептивного пластыря Евра начинают в первый день менструации. Пластырь прикрепляется и удаляется в один и тот же день недели. В течение 4-й недели, с 22-го по 28-й день цикла, пластырь не применяют. Новый контрацептивный цикл начинается на следующий день после окончания 4-й недели; следующий пластырь следует наклеить, даже если менструации не было или она не закончилась.
Недопустимо применение контрацептивного пластыря на область молочных желез, а также на гиперемированные, раздраженные или поврежденные участки кожи.
Существуют противопоказания, поэтому начинать применение контрацептивного пластыря можно только посоветовавшись с врачом.
Посткоитальные препараты— это контрацепция, которая не может применяться постоянно, а только в экстренных случаях, в течение 72 часов после полового акта. Это, как правило, комбинированные гормональные препараты или гестагены. Но главное для экстренной контрацепции — высокое содержание гормонов для достижения должного эффекта.
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ
Экстренная (посткоитальная) контрацепция— это метод предотвращения беременности после незащищенного полового акта на этапе овуляции, оплодотворения, имплантации. Индекс Перля равен 1-4.
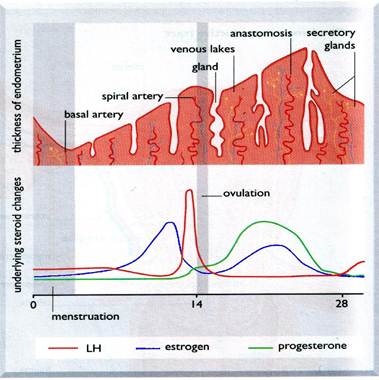
Механизм действия зависит от выбранного метода и фазы менструального цикла, и заключается (по данным различных авторов) в десинхронизации менструальной функции, подавлении или отдалении процесса овуляции, нарушении процесса оплодотворения, транспорта оплодотворенной яйцеклетки и ее имплантации.
По мнению большинства авторов основным механизмом действия гормональной посткоитальной контрацепции является нарушение процесса имплантации оплодотворенной яйцеклетки за счет прямого влияния стероидов на ткань эндометрия, что доказано гистологичесим исследованием эндометрия.
Показано уменьшение концентрации стероидных рецепторов, отсутствие системы ядерных канальцев, которые в норме присутствуют в секреторной фазе цикла, неодновременное созревание железистых и стромальных компонентов эндометрия, изменение концентрации прогестинчувствительного энзима — изоцитратдегидрогеназы. Все эти изменения в эндометрии создают неблагоприятные условия для имплантации эмбриона.
Посткоитальная контрацепция может быть достигнута несколькими способами:
— высокими дозами эстрогенов
— комбинацией эстрогенов и гестагенов (любым комбинированным оральным контрацептивом)
— антигестагенами (мефипристон или RU-486)
— введением ВМС в ближайшие часы посткоитального периода
Эффективность гормональных методов экстренной контрацепции определяется с учетом дня менструального цикла, в который он был применен. Частота возможного зачатия по отношению к дню овуляции рассчитана G.Dixon и соавт., A.Wilxon и соавт. (1995) в виде модифицированных оценочных систем. Так, за 6 дней до овуляции процент возможного наступления беременности составляет 2,5 и 0 (A. Wilxon), за 1 день до овуляции — соответственно 17,3 и 31, через 3 дня после овуляции — 1,9 и 0.
Временным интервалом, позволяющим применить тот или иной метод посткоитальной контрацепции, является промежуток от 24 до 72 часов, максимум 120 часов. С увеличением временного промежутка снижается эффективность контрацепции.
Показаниями к посткоитальной контрацепции:
— незащищенный половой акт (coitus interruptus или нарушения эякуляции)
— разрыв кондома или диафрагмы
— полное или частичное выпадение ВМС
— необходимость удаления ВМС
— применение только спермицидов
— при приеме оральных гормональных контрацептивов, если пропущено 3 и более таблетки
— при недавнем приеме тератогенов (живых вакцин, цитостатиков)
— при первом половом сношении
Перед назначением посткоитальной контрацепции необходимо выяснить дату первого дня последней менструации, длительность менструального кровотечения, дату и время полового акта, и наличие противопоказаний к тому или иному виду посткоитальной контрацепции.
Медицинские критерии допустимости применения средств экстренной контрацепции
Источник. Medical eligibility criteria for contraceptive use 3rd ed., World Health Organization, 2004; ISNB 92 4 156266 8 (NLM classification: WP 630)
Источник переведен на русский язык Программой Репродуктивного здоровья Европейского регионального бюро ВОЗ в рамках Программы стратегического сотрудничествa Всемирной Организации Здравоохранения и Фонда Населения Объединенных Наций.
Пояснения/ Доказательные факты/ Дополнительные комментарии
ТАБЛЕТКИ ДЛЯ НЕОТЛОЖНОЙ КОНТРАЦЕПЦИИ (ТНК) (включая комбинированные оральные контрацептивные таблетки и контрацептивные таблетки левоноргестрела)
Пояснение: Хотя этот метод не показан для женщин с установленной или подозреваемой беременностью, случаев отрицательного воздействия ТНК на здоровье женщины, протекание ее беременности или состояние плода при их случайном приеме не зафиксировано.
Дополнительные комментарии: Единственным принятым в РФ абсолютным противопоказанием для метода посткоитальной контрацепции является установленная беременность, наличие которой констатируют по результатам исследования мочи на ХГЧ (тест-полоски), крови на ХГЧ (хорионический гонадотропин человека), ТБГ (трофобластический гликопротеин), данным УЗИ.
Внематочная беременность в анамнезе
Тяжелые сердечно-сосудистые заболевания в анамнезе (ишемическая болезнь сердца, инсульт, другие тромбоэмболические состояния)
Дополнительные комментарии: Продолжительность применения ТНК меньше, чем обычная продолжительность регулярного приема КОК или ТПТ, и поэтому они будут иметь меньшее клиническое воздействие.
Дополнительные комментарии: Продолжительность применения ТНК меньше, чем обычная продолжительность регулярного приема КОК или ТПТ, и поэтому они будут иметь меньшее клиническое воздействие.
Дополнительные комментарии: Продолжительность применения ТНК меньше, чем обычная продолжительность регулярного приема КОК или ТПТ, и поэтому они будут иметь меньшее клиническое воздействие.
Тяжелые заболевания печени (включая желтуху)
Дополнительные комментарии: Продолжительность применения ТНК меньше, чем обычная продолжительность регулярного приема КОК или ТПТ, и поэтому они будут иметь меньшее клиническое воздействие.
Пояснение: Повторное применение ТНК является указанием на то, что женщина нуждается в консультации по другим методам контрацепции. Частое многократное применение ТНК может быть вредным для женщины, состояния которой классифицированы как 2, 3 или 4 для применения КОК, КИК или ПТП.
Дополнительные комментарии: В случае изнасилования никаких ограничений для использования метода экстренной контрацепции нет.
МЕДЬ-СОДЕРЖАЩИЕ ВМС ДЛЯ НЕОТЛОЖНОЙ КОНТРАЦЕПЦИИ (Э-ВМС)
Пояснение: ВМС не показаны в период беременности и не должны применяться из-за риска серьезных инфекций тазовых органов и септического самопроизвольного аборта.
Дополнительные комментарии: ВМС не защищают от ИППП/ ВИЧ/ ВЗОМТ. У женщин с хламидийной инфекцией или гонореей во избежании повышенного риска ВЗОМТ следует избегать введения ВМС. Для других ИППП данная проблема менее существенна.
Примечание: КИК — комбинированные инъекционные контрацептивы ПТП — противозачаточные таблетки прогестеронового ряда ТНК — таблетки для неотложной контрацепции ИППП — инфекция, передаваемая половым путем ВИЧ — вирус иммунодефицита человека ВЗОМТ — воспалительные заболевания органов малого таза
Состояние, при котором нет никаких противопоказаний к использованию данного метода контрацепции.
Состояние, при котором ожидаемая польза от применения данного метода контрацепции в целом превосходит теоретические или доказанные риски. (при использовании метода требуется наблюдение врача)
Состояние, при котором теоретические или доказанные риски в целом превосходят ожидаемую пользу от применения данного метода контрацепции.
Состояние, при котором использование данного метода контрацепции абсолютно противопоказано.
Н/П — означает состояние, категория которого не была определена, но для которого имеется соответствующее пояснение.
К относительным противопоказаниям (категория 2) также относится:
— артериальная гипертензия — более 180 и 110 мм рт.ст.
— возраст старше 35 лет в сочетании с курением (больше 15 сигарет в день)
Современные исследования показывают, что использование средств экстренной контрацепции менее опасны, особенно если сравнить их с риском беременности и последующего аборта.
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ ВЫСОКИМИ ДОЗАМИ ЭСТРОГЕНОВ
Метод был предложен A. Haspels в 1960 г. Однако, первые публикации автора об использовании высоких доз эстрогенов относятся к 1972 и 1976 гг.
Работ, посвященных этому методу экстренной контрацепции, немного, главным образом это сравнительные изучения эффективности применения эстрогенов и других методов посткоитальной контрацепции.
A. Schindler и соавт. обследовали 100 женщин в возрасте 15-45 лет, которым в пределах 48 ч после незащищенного полового акта введено внутримышечно 12,5 мг эстрадиола бензоата и 10 мг эстрадиола фенилпропионата. Определяли уровень ЛГ, ФСГ, эстрадиола, прогестерона, пролактина, базальную температуру. Беременность наступила у 3% женщин, частота побочных явлений была незначительной.
G. Dixon и соавт. провели анализ многоцентровых исследований. Эстрогены в качестве экстренной контрацепции применяли у 1311 женщин. Не позднее 72 ч после незащищенного полового акта назначали этинилэстрадиол в дозе 5 мг в день или конъюгированные эстрогены по 30 мг в день в течение 5 дней. Из 976 женщин, у которых единственный половой акт произошел в середине менструального цикла, беременность наступила у 11 (1,1%). Более эффективным оказался этинилэстрадиол. Частота наступления беременности была ниже, если экстренная контрацепция применялась на 1-й день после полового сношения, и выше при применении ее на 2-3-й день. Тошнота наблюдалась у 70%, рвота — у 33% женщин.
Результаты внутривенного введения 50 мг конъюгированных эстрогенов сразу после незащищенного полового акта и через 24 ч повторно у 921 женщины опубликовали в 1986 г. C. Cook и соавт. Беременность наступила у 3 женщин; однако у них после экстренной контрацепции были повторные половые сношения. Побочные явления наблюдались редко. Авторы считают, что такой метод экстренной контрацепции приемлем для женщин, подвергшихся изнасилованию.
Сравнительное изучение высоких и низких (метод Юзпе) доз эстрогенов провели M. Santen и H. Haspels в 1985 г. Исследование было рандомизированным, выполнено двойным слепым методом. Обследовано 465 женщин. В 1-й группе применяли этинилэстрадиол в дозе 5 мг в день в течение 5 дней, во 2-й — метод Юзпе: комбинированные эстрогенгестагенные препараты по стандартной методике. Беременность наступила в 1-й группе у 0,9% женщин, во 2-й — у 0,4%. Тошнота наблюдалась соответственно у 59,1 и 54%, рвота — у 20,8 и 15,8%. Исследование показало преимущества метода Юзпе. Эти же авторы подтвердили результаты, приведенные выше, в другой работе.
При сравнении этих же методов экстренной контрацепции U. Lachnit-Fixon тоже пришел к выводу о преимуществе метода Юзпе: меньше побочных эффектов, меньше доза эстрогенов, короче период применения гормональных препаратов.
Таким образом, эстрогены в качестве экстренной контрацепции дают хороший эффект, но при их применении часто наблюдаются побочные эффекты.
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ КОМБИНАЦИЕЙ ЭСТРОГЕНОВ И ГЕСТАГЕНОВ (МЕТОД ЮЗПЕ)
Метод был предложен канадским врачом A. Yuzpe в 1970 году, применен в клинической практике в 1972 г. и был назван именем автора.
Метод Юзпе заключается в двукратном назначении 100 мкг этинилэстрадиола и 0.5 мг левоноргестрела (2 таблетки Овидон и др.) через 12 часов в течение 72 часов после незащищенного полового контакта.
Одним из преимуществ метода Юзпе является то, что с целью экстренной контрацепции можно использовать практически любой имеющийся в продаже комбинированный ОК, в том числе и низкодозированный, но число таблеток будет меняться в зависимости от состава и дозировки каждой таблетки. Так, если с целью экстренной контрацепции назначается ригевидон или микрогинон-30, то в первой дозе должно быть 4 таблетки, а не 2, а во второй — 2 таблетки (данные консорциума по срочной контрацепции, 1996).
В.Н. Серов и С.В. Пауков рекомендуют в том же временном режиме прием 3 таблеток современных КОК типа марвелона, микрогинона, силеста.
Главным в этом методе является курсовая доза экстренной контрацепции: этинилэстрадиола 200 мкг, левоноргестрела 1000 мкг (для других гестагенов может быть выше). Ниже нежелательно, иначе получим высокую вероятность нежелательной беремености. Считаем для каждого контрацептива!
Эффективность метода Юзпе изучалась разными авторами. По данным A. Yuzpe и соавт. — она составляет 97-99%, В.Н. Прилепской и соавт. — 94%, M. Greinin — 98,9%, A. Kubba (анализ данных литературы) — 75-80%.
Эффективность метода зависит от:
— длительности интервала между половым сношением и применением ЭК (чем меньше интервал, тем выше эффективность)
— дня менструального цикла, в который произошел половой акт (эффективность снижается непосредственно перед овуляцией)
— отсутствия побочных эффектов (рвота после приема таблеток снижает эффективность если не принять повторно аналогичную дозу; расчет 12-часового интервала в таком случае производится от второго приема таблеток; всего принимает три раза! В дополнение использовать противорвотные средства, гормоны принимать после еды)
Побочные эффекты в виде тошноты, рвоты, масталгии, головной боли, головокружения наблюдаются, по данным разных авторов, с различной частотой. Наиболее распространенным побочным действием метода Юзпе являются тошнота, которая наблюдается у 50% женщин, и рвота — у 20%.
Представляет интерес работа испанских авторов R. Sanchez — Borrego и J. Balasch, в которой сравнивались эффективность и частота побочного действия метода Юзпе в зависимости от типа гестагенов, входящих в состав комбинированного эстроген-гестагенного препарата. В 1-й группе 117 женщин получали 200 мкг этинилэстрадиола с 2 мг норгестрела, во 2-й (423 женщины) — с 1 мг левоноргестрела. Результаты исследования показали, что эффективность в обеих группах была одинаковой: 0,9 и 0,7% соответственно, однако побочных явлений в 1-й группе было больше. Авторы считают, что левоноргестрел предпочтительнее для использования по методу Юзпе.
Необходимо отметить, что зарубежных исследований, посвященных методу Юзпе, особенно за последние 10 лет, немного. В основном в публикациях отражены сравнительные исследования различных методов гормональной экстренной контрацепции.
В отечественной литературе имеется одна публикация, в которой описан опыт применения экстренной контрацепции по методу Юзпе. Исследование с последующим наблюдением за женщинами проведено в Научном центре акушерства, гинекологии и перинатологии РАМН в 1996 г. Обследовано 30 женщин в возрасте 15-39 лет, обратившихся в центр для ЭК не позднее, чем через 3 дня после незащищенного полового акта, и не имевших противопоказаний для гормональной контрацепции. Препарат овидон (4 таблетки, содержащие по 50 мкг этинил-эстрадиола и 0,25 мг левоноргестрела) был рекомендован для двукратного приема по 2 таблетки с перерывом 12 ч. Эффективность данного метода составила 94%.
Побочные реакции в виде тошноты отмечены у 23% пациенток. В течение последующих 3 мес все женщины находились под наблюдением. У 18 из них менструация наступила в ожидаемые сроки, у 6 — на 3-6 дней раньше, у 4 — на 3-10 дней позже. Беременность наступила у 2 женщин. При анализе причин неудачи ЭК выяснено, что одна из женщин начала прием таблеток спустя 5 дней после полового акта, у второй половой акт произошел в дни овуляции. Автор делает вывод о высокой эффективности и приемлемости препарата овидон для экстренной контрацепции.
Таким образом, метод Юзпе является эффективным средством экстренной гормональной контрацепции, хотя у трети женщин отмечены побочные явления.
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ ЧИСТЫМИ ГЕСТАГЕНАМИ
Из этой группы препаратов в нашей стране распространение получил венгерский препарат постинор, содержащий 0,75 мг левоноргестрела. Как показало проведенное ВОЗ двойное слепое рандомизированное исследование, включавшее 1998 наблюдений, эффективность применения чистого левоноргестрела значительно выше (98,9%) по сравнению с методом Юзпе (96,7%), имеет значительно меньше побочных эффектов, таких как тошнота, рвота, головокружение, и легче переносится женщинами.
Различными авторами отмечено, что наиболее частым осложнением при использовании чистых гестагенов в качестве посткоитальной контрацепции было выраженное нарушение менструального цикла по типу метроррагии или задержки менструации, в связи с чем у пациентов сложилось необоснованно негативное отношение к этому методу экстренной контрацепции, не учитывающее бесконтрольное и многократное использование препарата.
В настоящее время экстренную контрацецпию препаратом «Постинор» рекомендуют проводить по схеме: 1 таблетка в пределах 72 часов после незащищенного полового акта, и еще 1 таблетка через 12 часов после первой. Временной интервал очень важен! Эффективность метода находится в обратной зависимости от времени, прошедшего с момента незащищенного полового контакта. Поэтому применять экстренную контрацепцию чистыми гестагенами надо как можно раньше — после 72 ч эффективность будет меньшей, чем при более раннем применении.
Компания «Гедеон Рихтер», производящая этот препарат, рекомендует его применение только в исключительных случаях, изложенных выше. Не рекомендуется применять постинор более 4 раз в месяц.
гормональный контрацепция овуляция эстроген
ПОСТКОИТАЛЬНАЯ КОНТРАЦЕПЦИЯ АНТИГОНАДОТРОПИНАМИ
К препаратам данной группы относится даназол (данол), который подавляет продукцию ЛГ и ФСГ гипофизом, в результате чего происходят торможение овуляции и атрофические изменения в эндометрии.
В литературе пока еще мало данных о применении даназола в качестве экстренной контрацепции, в основном это сравнительные исследования даназола с другими методами гормональной посткоитальной контрацепции, показывающие, что даназол дает меньше побочных эффектов и характеризуется лучшей переносимостью, чем метод Юзпе.
В исследованиях показано, что тошнота наблюдается при применении даназола в 6 раз реже, масталгия — в 5 раз реже. Случаев рвоты при использовании даназола не отмечено.
Даназол рекомендуют принимать в течение 72 часов после незащищенного полового контакта:
— в 2 дозы по 400 мг через 12 часов (курсовая доза 800 мг)
— в 3 дозы по 400 мг через 12 часов (курсовая доза 1200 мг)
— в 2 дозы по 600 мг через 12 часов (курсовая доза 1200 мг)
G. Zuliani и соавт. в течение 5 лет в Миланском центре планирования семьи обследовали 2448 женщин, получивших экстренную контрацепцию методом Юзпе и даназолом в дозе 800 и 1200 мг. Даназол давал меньше побочных эффектов и характеризовался большей эффективностью, чем метод Юзпе. Беременность наступила у 2,21 (метод Юзпе), 1,71 (даназол 800 мг) и 0,82% (даназол 1200 мг) женщин. Сделан вывод, что даназол в дозе 1200 мг более эффективен и может быть альтернативой методу Юзпе.
Таким образом, даназол является перспективным методом гормональной посткоитальной контрацепции, так как при хорошей эффективности частота побочных явлений не очень велика. Кроме того, даназол может применяться при наличии противопоказаний к эстроген-гестагенным препаратам. Вместе с тем необходим анализ его применения у большего числа женщин, чтобы выводы были более достоверными.
Пояснение к таблицам «Медицинские критерии допустимости применения методов контрацепции»
Таблицы «Медицинские критерии допустимости применения методов контрацепции» разработаны ВОЗ и призваны служить пособием в деятельности по организации услуг в области контрацепции в рамках национальных программ по планированию семьи и охране репродуктивного здоровья. Их следует рассматривать или использовать не столько в качестве непосредственного руководства, сколько как справочный материал или основу для принятия решений при проведении консультаций по выбору различных средств контрацепции с учетом самой последней информации о степени безопасности методов для людей, страдающих определенными заболеваниями.
Время от времени ВОЗ будет пересматривать этот документ и по мере накопления новых фактических данных вносить в него соответствующие изменения и дополнения по итогам обсуждения на совещаниях Рабочей группы, которые будут проводиться каждые три-четыре года, а также с учетом материалов, предоставляемых Организационной группой по выработке руководящих принципов в области планирования семьи.
С электронной версией этого пособия можно будет ознакомиться на веб-сайте ВОЗ.
На том же сайте можно получить дополнительную информацию, имеющую, по мнению ВОЗ, непосредственное отношение к этим рекомендациям, которые будут оставаться в силе до официального принятия новых на очередном совещании Рабочей группы.
Таблицы «Медицинские критерии допустимости применения методов контрацепции» разработаны на основе доказательных фактов, полученных, главным образом, в результате систематического обзора новейшей медицинской литературы Рабочей группой ВОЗ в составе 36 специалистов из 18 стран мира.
В состав Рабочей группы вошли международные эксперты в области планирования семьи, включая клиницистов, эпидемиологов, организаторов здравоохранения, руководителей программ, специалистов по выявлению и систематизации доказательных фактов, а также работников здравоохранения, являющихся практическими пользователями документа.
Используя систему непрерывного выявления новых доказательных фактов (the Continuous Identification of Research Evidence или CIRE), ВОЗ определила текущий перечень из 151 рекомендации, для которых были накоплены доказательные факты с 2000 года (выход второго издания) и подготовила рекомендации по трем состояниям и трем новым методам контрацепции, включив их в приводимое, 3-е издание. В ходе работы проводился систематический анализ всего объема доказательных фактов, имеющих касательство к упомянутой 151 рекомендации, а также к вновь включенным состояниям и методам контрацепции.
Надежность и качество доказательных фактов классифицировались в соответствии с системой Уровней оценки, разработки и определения рекомендаций (Grades of Recommendation Assessment, Development, and Evaluation [GRADE] system).
Систематическое и комплексное изучение библиографических баз данных (включая MEDLINE), которое проводилось в августе 2003 г. с целью обнаружения прямых доказательств допустимости применения методов контрацепции при наличии тех или иных факторов риска, позволило составить полный перечень научных работ, посвященных вопросу использования методов контрацепции при наличии определенных состояний (например, риск развития инсульта при использовании КОК у женщин, страдающих мигренью).
При разработке рекомендаций основное внимание уделялось вопросам безопасности применения методов контрацепции, и эти вопросы рассматривались в плане их практической применимости при различном наборе обстоятельств.
При работе с большей частью рекомендаций (метод/комбинации состояний) Рабочей группе приходилось опираться на достаточно ограниченный перечень исследований, касающихся вопросов использования конкретного метода контрацепции на фоне тех или иных состояний здоровья. Таким образом, во многих случаях решение по критериям приемлемости с использованием доказательных фактов приходилось принимать путем экстраполяции результатов исследований, в которых участвовали в основном здоровые женщины, а также с учетом мнения специалистов в данной области.
Объем доказательных фактов был особенно ограниченным, когда речь шла о более новых средствах контрацепции или методах, не имеющих широкого распространения. Вся совокупность доказательных фактов, назализировавшихся Рабочей группой, включала:
· доказательные факты, полученные в ходе узконаправленных исследований или наблюдений за результатами использования конкретного метода контрацепции женщинами (или мужчинами) на фоне того или иного состояния;
· доказательные факты, полученные по результатам использования конкретного метода контрацепции женщинами (мужчинами), на фоне полного здоровья;
· непрямые свидетельства или теоретические опасения, основанные на результатах соответствующих опытов на животных, изучения реакции человеческого организма на применение противозачаточных средств в лабораторных условиях или проведения аналогичных опытов в условиях клиники.
В тех случаях, когда Рабочая группа проводила систематический обзор доказательных фактов в процессе формулировки конкретных рекомендаций, такие доказательные факты включались в документ вместе с соответствующей рекомендацией. Рекомендации, не сопровождающиеся доказательными фактами, основывались на мнении специалистов и/или фактических данных, полученных из источников, не вошедших в перечень литературы для систематического обзора.
Окончательный перечень из 1705 рекомендаций был единогласно принят членами Организационно-координационной группы и Рабочей группы на заключительном совещании, состоявшемся 24 октября 2003 г. Медицинские критерии допустимости применения методов контрацепции, определенные на основании вышеописанной классификации, предусматривают критерии допустимости начала и продолжения использования конкретного метода контрацепции. Эти критерии представлены в виде ряда таблиц общего плана:
КАТЕГОРИЯ И = Инициация П = Продолжение
ПОЯСНЕНИЕ/ ДОКАЗАТЕЛЬНЫЕ ФАКТЫ
Состояния относятся к категориям с 1 по 4 Категории для методов, основанных на отслеживании фертильности, методов хирургической стерилизации указываются в начале соответствующих разделов.
Пояснения и доказательные факты, касающиеся классификации соответствующих состояний и методов.
В первой колонке таблицы указаны состояния, наблюдаемые у пациента на момент начала или продолжения использования конкретного метода контрацепции. Некоторые состояния были разделены на вспомогательные элементы в целях проведения различия между степенями тяжести этих состояний.
Во второй колонке указывается принадлежность состояний инициирования и/или продолжения к одной из четырех категорий, описание которых дается ниже.
Вопрос о целесообразности продолжения использования метода контрацепции приобретает клиническую значимость в каждом случае, когда у женщины развивается то или иное состояние в процессе пользования данным методом. Когда, по мнению Рабочей группы, категории инициации и продолжения существенно разнились друг от друга, такая разница обозначалась в колонках «И = Инициирование» и «П = Продолжение». Отсутствие особой отметки в данных колонках говорит о том, что начало и продолжение использования метода контрацепции отнесены к одной и той же категории.
В третьей колонке (при необходимости) приводится пояснение или доказательные факты по соответствующей классификации, описанной выше. Если эксперты Рабочей группы считали, что помимо указания категории требовалось дополнительное пояснение, то в таких случаях такая дополнительная информация приводилась под заголовком «Пояснение».
Если при разработке рекомендации использовались новые доказательные факты, такие данные приводились в обобщенном виде под заголовком «Доказательные факты».
Помимо пояснений и доказательных фактов, в конце каждого раздела, посвященного конкретному методу контрацепции, приводятся также соответствующие примечания Секретариата ВОЗ.
Состояния и категории, которые подверглись пересмотру с 1996 года в таблицах выделены синим цветом.
· Состояние, при котором нет никаких противопоказаний к использованию данного метода контрацепции.
· Состояние, при котором ожидаемая польза от применения данного метода контрацепции в целом превосходит теоретические или доказанные риски.
· Состояние, при котором теоретические или доказанные риски в целом превосходят ожидаемую пользу от применения данного метода контрацепции.
· Состояние, при котором использование данного метода контрацепции абсолютно противопоказано.
«Н/П» означает состояние, категория которого не была определена Рабочей группой, но для которого имеется соответствующее пояснение.
Предполагается, что условия для оказания медицинских услуг будут определять выбор наиболее подходящих методов скрининга состояний в соответствии со степенью их значимости для здоровья пациента. Изучение анамнеза клиента будет во многих случаях являться наиболее адекватным подходом.
Использование шкалы категорий на практике
Формулировка значения категорий «1» и «4» не нуждается в дополнительном пояснении.
Если какой-либо метод/состояние относятся к категории «2», то это означает, что данный метод контрацепции допускается использовать, однако при этом может потребоваться тщательный контроль со стороны врача.
Однако рекомендовать использование метода женщине, чье состояние классифицируется как Категория «3», можно только после тщательного клинического обследования и при наличии доступа к соответствующим медицинским услугам; при этом необходимо учитывать тяжесть состояния, а также наличие, практическую целесообразность и приемлемость альтернативных методов контрацепции.
Принадлежность метода/состояния к Категории «3» означает, что данный метод не рекомендуется использовать за исключением тех ситуаций, когда более подходящие средства контрацепции являются недоступными или их использование является неприемлемым для клиента. При этом состояние здоровья клиента должно находиться под особым контролем со стороны врача.
В тех случаях, когда проведение клинического обследования в надлежащем объеме является невозможным (например, в условиях сельской местности), система классификации, состоящая из четырех категорий, может быть упрощена с оставлением только двух категорий. При этом принадлежность состояния к Категории «3» будет означать, что использование данного метода контрацепции данной женщиной недопустимо по причинам медицинского характера.
КЛИНИЧЕСКОЕ ОБСЛЕДОВАНИЕ ПРОВЕДЕНО В ПОЛНОМ ОБЪЕМЕ
ПРОВЕСТИ КЛИНИЧЕСКОЕ ОБСЛЕДОВАНИЕ В ПОЛНОМ ОБЪЕМЕ НЕ ПРЕДСТАВЛЯЕТСЯ ВОЗМОЖНЫМ
Использование метода допускается при любых обстоятельствах
Да (метод допускается использовать)
В большинстве случаев нет противопоказаний к использованию метода
Да (метод допускается использовать)
Использовать метод, как правило, не рекомендуется, за исключением тех случаев, когда более подходящее средство контрацепции или его использование является неприемлемым для клиента
Нет (использовать метод не рекомендуется)
Использование метода абсолютно противопоказано
Нет (использовать метод не рекомендуется)
В настоящее время свыше 120 млн. женщин предупреждают нежелательные беременности гормональными контрацептивами. За годы широкого применения гормональные контрацептивы постоянно совершенствовались, детально изучалось их влияние на репродукцию и организм женщин, выяснялись отрицательные и положительные воздействия в зависимости от индивидуальных особенностей, социальных условий, возраста, паритета, наличия различных заболеваний.
Подбор гормональных контрацептивов осуществляется только врачом. Перед назначением препарата женщины сдают на анализ кровь и мочу, измеряют артериальное давление, проходят общий осмотр.
Запомните: гормональная контрацепция практически безопасна для здоровья женщины, но лишь в том случае, если препарат подобран специалистом с учетом ваших особенностей и противопоказаний. Начиная принимать противозачаточные таблетки не по назначению врача, вы можете нанести серьезный ущерб своему здоровью.