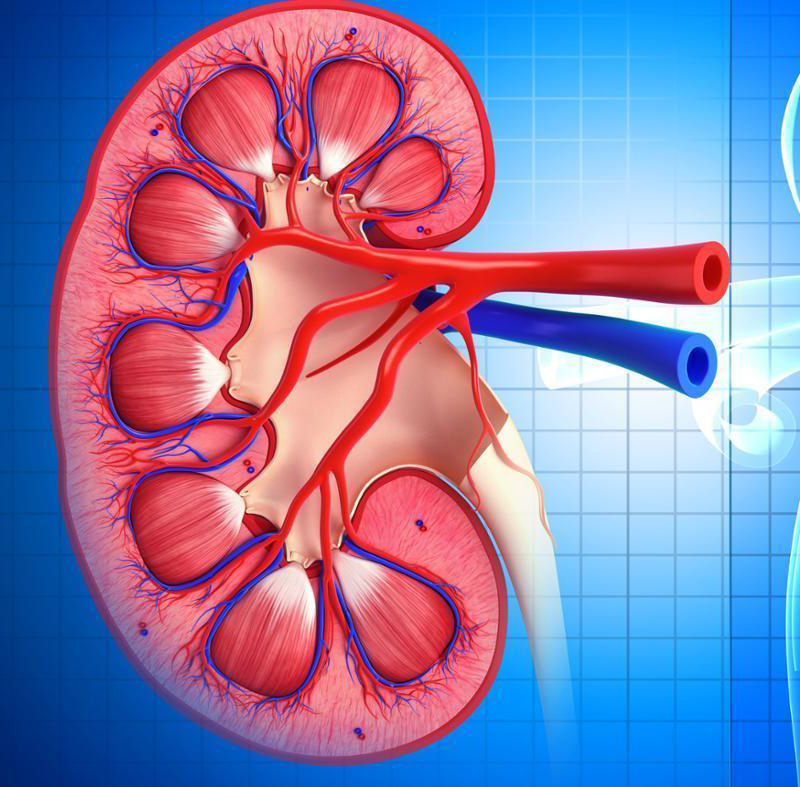
Хроническая почечная недостаточность (ХПН) — это состояние, которое развивается вследствие разрушения почечной ткани. Это приводит к нарушению целостности фильтрующей мембраны нефронов и накоплению продуктов обмена в организме. В результате возникает хроническая интоксикация, которая пагубно влияет на органы и ткани человека. ХПН характеризуется прогрессирующим течением и провоцирует тяжелые последствия.
О патологии
Хроническая почечная недостаточность — это неуклонно прогрессирующее состояние, которое характеризуется возникновением нарушения в работе почек. ХПН приводит к нарушениям в водно-солевом и кислотно-щелочном балансе, к гипертензионному синдрому и хронической уремии. ХПН считается устаревшим термином и указывает на прогрессирующее ухудшение функциональной активности почек. Более правильным является употребление термина хроническая болезнь почек, при постановке которой обязательно называют стадию заболевания.
В исходе болезни наблюдается гибель большей части нефронов, что вызывает уменьшение размера почек. Вследствие этого возникают серьезные изменения в их функционировании. На конечном этапе происходит полный отказ данного органа.
Оценивают степень нарушения функции почек по скорости клубочковой фильтрации и выделению мочи за сутки. При нарастании хронической почечной недостаточности у пациентов появляются признаки интоксикации в виде: тошноты, отеков, слабости, потери аппетита, кожа становится сухой, бледного цвета.
На поздних стадиях болезни больным проводят гемодиализ и пересадку почек.
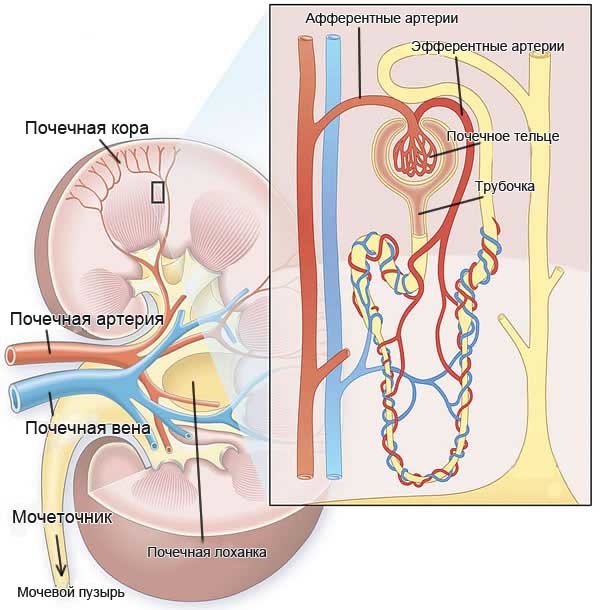
Классификация
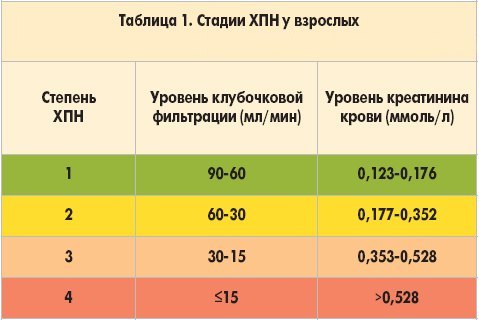
Классификация ХПН включает в себя разделение на стадии в зависимости от степени клинических проявлений, уровня креатинина и скорости клубочковой фильтрации.
В зависимости от степени выраженности клинических симптомов выделяют следующие стадии болезни:
- Латентная. Характеризуется отсутствием проявлений заболевания, выявляют ее только после тщательного медицинского обследования. Клубочковая фильтрация находится на уровне 50-60 мл/мин.
- Компенсированная. Протекает с наличием слабо выраженных симптомов болезни. Пациентов начинают беспокоить сухость во рту, повышенная утомляемость, постоянная слабость. Увеличивается количество выделяемой мочи на фоне снижения ее плотности. Повышается содержание креатинина и мочевины в крови. Клубочковая фильтрафия падет до 30-49 мл/мин.
- Интермиттирующая. Характеризуется усилением клинических симптомов. Состояние больных варьируется, периоды улучшения сменяются еще большим усугублением симптоматики. Клубочковая фильтрация снижается до 15-29 мл/мин.
- Терминальная стадия.
Последняя имеет несколько периодов:
- первый период — суточный диурез превышает 1 литр; клубочковая фильтрация находится на уровне 10-14 мл/мин;
- второй А период — диурез снижается до 500 миллилитров; в крови отмечается гиперкальциемия и гипернатриемия; в организме начинает задерживаться жидкость и образуются отеки; развивается ацидоз;
- второй В период — проявления болезни усиливаются, возникают симптомы сердечной недостаточности и признаки застоя в системе сосудов легких и в печени;
- третий период — наблюдается выраженная уремия; развиваются тяжелые нарушения в водно-солевом и кислотно-щелочном балансе (гипернатриемия, гиперкалиемия, гипермагниемия, гипонатриемия). Усиливаются проявления сердечной недостаточности, возникает дистрофия печени.
Стадии по креатинину:
- Первая (обратимая или латентная) — уровень креатинина в крови — в пределах 0,123 до 0,176 ммоль/л.
- Вторая (азотемическая или стабильная) — креатинин крови находится в границах 0,177 до 0,352 ммоль/л.
- Третья (прогрессирующая или уремическая). Уровень азотистого основания — от 0,353 до 0,528 ммоль/л.
- Четвертая (терминальная). Креатинин выше 0,528 ммоль/л.
Наиболее совершенной и часто используемой в клинике является классификация, составленная с учетом скорости клубочковой фильтрации (СКФ). В зависимости от этого показателя различают следующие стадии хронической почечной недостаточности:
- 0 стадия — устанавливается при СКФ больше, чем 90 мл/мин.;
- 1 стадия — регистрируется в случае СКФ в пределах 60-89 мл/мин.;
- 2 стадия — ставится больным с уровнем СКФ 30-59 мл/мин.;
- 3 стадия — СКФ находится в пределах 15-29 мл/мин.;
- 4 стадия — устанавливается при скорости клубочковой фильтрации меньше 15 миллилитров в минуту.
Причины заболевания

Приводить к ХПН могут различные заболевания, которые можно разделить на две группы.
- Первая — болезни, связанные с мочевыделительной системой.
- Вторая — заболевания других органов и систем.
Среди болезней мочевыделительной системы выделяют следующие:
- хронический гломерулонефрит;
- нефросклероз;
- хронический пиелонефрит;
- амилоидоз почек;
- врожденные пороки развития почек;
- поликистоз почек;
- мочекаменная болезнь и возникшая в результате нее обструкция мочевых путей;
- аномалии развития почек и мочевыводящих путей;
- стеноз или тромбоз почечных артерий;
- гипоплазия почек.
К этой же группе причин относят и действие на почки различных лекарственных препаратов и токсинов.
ХПН развивается также как осложнение заболеваний других органов и систем. Среди них выделяют следующие:
- артериальная гипертензия;
- нефросклероз, развившийся в результате сахарного диабета;
- длительно текущий септический эндокардит;
- подагра;
- аутоиммунные заболевания;
- миеломная болезнь;
- малярия;
- вирусные гепатиты;
- системные заболевания соединительной ткани;
- васкулиты.
Из всех заболеваний наиболее часто к хронической почечной недостаточности приводит хронический гломерулонефрит. Эта патология очень распространена среди населения и характеризуется длительным и прогрессирующим течением.
Симптомы
На начальных этапах ХПН функциональная активность почек сохраняется и симптомы не проявляются. В этот период канальцевая реабсорбция и клубочковая фильтрация не нарушены. С прогрессированием заболевания эти показатели начинают снижаться и почки теряют возможность нормально фильтровать кровь. В дальнейшем с течением болезни уменьшается количество нефронов и в еще большей степени падает функциональная способность органа.
Первые симптомы ХПН появляются, когда скорость клубочковой фильтрации снижается до 49-60 мл в минуту. У больных в латентной стадии жалоб практически не бывает. Иногда возникает слабость и нарушение физической активности, но чаще всего пациенты не обращает на это внимание и редко приходят на прием к врачу. Выявляют заболевание при профилактических осмотрах.
Пациентов с компенсированной стадией болезни начинают беспокоить повышенная утомляемость, ощущение сухости во рту, значительное снижение физической активности.
Интермиттирующая стадия характеризуется более выраженной симптоматикой. У пациентов нарастает слабость, они жалуются на постоянное чувство жажды и сухости во рту. Кожа становится сухой и очень бледной. Значительно снижается аппетит. У больных начинают в утреннее время возникать отеки, которые наиболее заметно проявляются на лице.
У пациентов в терминальной стадии ХПН уменьшается вес, а кожные покровы приобретают серо-желтый цвет и становятся дряблыми. Человека начинают беспокоить зуд, тремор пальцев кистей, снижается мышечный тонус и наблюдается мелкое подергивание мышечных волокон. Значительно усиливается сухость во рту и жажда. Отечный синдром еще более выражен. Больные становятся сонливыми и апатичными, снижается концентрация внимания и память. На терминальной стадии ХПН показан гемодиализ.
При обострении почечной недостаточности развивается интоксикация организма и у больных отмечается изменение психического состояния. Они становятся возбужденными или апатичными. В тяжелых случаях возможна заторможенность и даже кома.
Также у больных начинает падать температура, практически полностью отсутствует аппетит, что приводит к дистрофии. Появляется понос, частая рвота, живот вздут и напряжен. Стул имеет резкий неприятный запах и темный цвет. Нарастает анемия и присоединяется геморрагический синдром, который характеризуется появлением на теле подкожных кровоизлияний в виде петехий (точечные кровоизлияния в кожу) или экхимозов (кровоизлияния в кожу более 3 мм в диаметре). На последних стадиях возникает полиорганная недостаточность. Патологический процесс наиболее часто затрагивает сердце, головной мозг и легкие с развитием:
- перикардита;
- миокардита;
- отека легких;
- энцефалопатии;
- асцита;
- уремической комы;
- желудочно-кишечных кровотечений;
Эти заболевания являются осложнениями хронической почечной недостаточности.
Поражение органов при ХПН
При ХПН поражаются разные органы и системы:
- Изменения в гемограмме. Появление анемии при ХПН обусловлено разрушением эритроцитов (вследствие повышения содержания токсических продуктов в крови, которые снижают жизнеспособность клеток крови) и угнетением кроветворения в костном мозге. У больных отмечается увеличение длительности кровотечений, снижается уровень протромбина и падает количество тромбоцитов.
- Осложнения, возникающие на фоне ХПН в сердечно-сосудистой и дыхательной системах. Больше чем у 50% пациентов развивается артериальная гипертензия. ХПН также приводит к развитию миокардитов, перикардитов и застойной сердечной недостаточности. На последней стадии болезни возникает уремический пневмонит.
- Нарушения со стороны центральной и периферической нервной системы. У больных появляются проблемы со сном, рассеянность. На последних стадиях заболевания возникает спутанность сознания, заторможенность, возможны галлюцинации и бред. В периферической нервной системе может развиваться такое осложнение, как полинейропатия.
- Осложнения в желудочно-кишечном тракте. Наблюдается снижение аппетита, появление сухости во рту. В дальнейшем появляется рвота, тошнота, стоматит, отрыжка. Из-за большого количества токсических продуктов в крови происходит поражение слизистой оболочки ЖКТ и развивается атрофический гастрит и энтероколит. Также возможно образование язвы кишечника и желудка, которые достаточно часто становятся источником кровотечений.
- Нарушения в опорно-двигательной и мышечной системе. У пациентов с ХПН развиваются нарушения строения костной ткани в виде остеохондроза, остеопороза, остеомаляции. Характерны деформации скелета, артриты, спонтанные переломы, боли в мышцах и костях.
- Нарушения в иммунной системе. Проявляются лимфоцитопенией, что приводит к снижению защитных сил организма и частому развитию инфекционных заболеваний.
Диагностика
Диагностика ХПН довольно обширна и включает проведение многих лабораторных и инструментальных исследований.
Среди лабораторных методов основными являются:
- Клинический анализ крови, с его помощью определяют наличие анемии (уменьшение содержания гемоглобина и эритроцитов), признаков воспалительной реакции (повышение количества лейкоцитов и ускорение СОЭ), геморрагического синдрома (снижение тромбоцитов).
- Биохимический анализ крови показывает уровень мочевины, остаточного азота и кретинина, также он позволяет определить количество общего белка, изменение электролитов (калия, фосфора, кальция, магния). С его помощью определяют увеличение холестерина, и снижение свертываемости крови.
- Клинический анализ мочи помогает выявить наличие белка в ней, гематурию (появление эритроцитов), и цилиндрурию (показывает степень повреждения почечной ткани).
- Проба Реберга-Тареева. Ее проводят, чтобы оценить фильтрационную функцию почек. С его помощью высчитывают скорость клубочковой фильтрации. Это исследование является главным при определении степени ХПН, а также ее стадии.
- Проба Земницкого. Позволяет оценить концентрационную функцию почек, т. е. функциональную активность органа. Для проведения исследования необходимо собрать 8-12 порций мочи за сутки и в каждой определить количество и плотность.
Также применяют расчетные методы, которые основаны на учете веса, возраста, пола человека, уровня креатинина крови.
Инструментальное исследование включает:
- Проведение УЗИ почек и мочевыводящей системы с допплерометрией (помогает установить нарушение почечного кровотока). УЗИ позволяет выявить изменения в строении почек и оценить тяжесть повреждения ткани органа.
- Проведение пункции с последующей биопсией. Это исследование необходимо для постановки точного диагноза, особенно при подозрении на онкологическую патологию. Также с его помощью можно оценить течение болезни и выявить степень повреждения ткани почки.
- Рентгенологическое исследование показано пациентам с первой и второй степенью почечной недостаточности по СКФ. Оно позволяет выявить изменения в строении органа, опухолевые образования, а также наличие конкрементов в почках.
Лечение
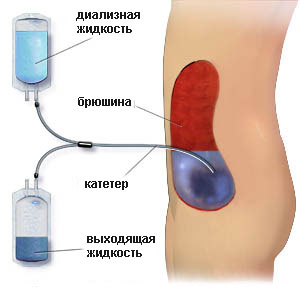
Так как ХПН является в большей части осложнением заболеваний мочевыделительной системы или других органов, лечение должно быть направлено на ликвидацию первопричины данного состояния.
На начальных этапах болезни, когда еще почечная ткань не сильно повреждена, можно полностью восстановить функциональную способность органа и вернуть человека к нормальной жизни. Но уже на терминальных стадиях, когда произошла гибель большого количества нефронов, восстановить их не представляется возможным. В таком случае необходимо проводить пересадку почек или пациенты должны находится на постоянном гемодиализе.
Если ХПН развилась вследствие воспалительных заболеваний инфекционной природы, назначают антибактериальные средства. В случае артериальной гипертензии проводят антигипертензивную терапию. При хроническом гломерулонефрите и пиелонефрите прописывают антибиотики и фитопрепараты для улучшения работы почек — Уролесан, Канефрон.
При сахарном диабете необходимо нормализовать уровень глюкозы в крови и значительно замедлить прогрессирование хронической почечной недостаточности. При ХПН назначают специальную диету, в которой снижено употребление белков и углеводов.
Клинические рекомендации пациентам заключаются в нормализации режима дня, соблюдении правил правильного и рационального питания, рекомендуется санаторно-курортное и водолечение. Лица с ХПН должны осуществлять постоянный контроль за уровнем клубочковой фильтрации, мочевиной и креатинином в крови. Также важно следить за концентрационной функцией почек и почечным кровотоком.
В случае изменений в водно-солевом и кислотно-щелочном балансе назначают инфузионную терапию с добавлением кристаллоидных растворов, таких, как физраствор, Калия хлорид, Кальция хлорид и другие. Больным с ХПН проводят симптоматическое лечение, которое заключается в терапии геморрагического, анемического синдрома, а также в устранении симптомов сердечной недостаточности.
Терапия хронической почечной недостаточности является достаточно сложным и длительным процессом. Ее результат напрямую зависит от того, насколько рано пациент обратился за помощью к врачу. Чем раньше будет начата терапия, тем больше вероятность выздоровления.