Если болит низ живота, то причин этому может быть масса. Обычно болезненные ощущения постепенно проходят. Но если они становятся систематическими, то нужно обращаться в больницу. Такое неприятное ощущение может быть связано с болезнями желудочно-кишечного тракта, нервной, половой и мочевыводящей систем.
Гинекологические причины болей внизу живота
Выделяют патологические и физиологические факторы, которые провоцируют болезненные ощущения у женщин. К общим физиологическим относятся боли предменструального характера. Еще во время самих месячных часто возникают сильные боли. Кроме этого, на мочевой пузырь может давить матка, вызывая дискомфорт. Такие жалобы являются самыми распространенными.
[youtube]GYRUPwsafbg[/youtube]
На возникновение болей внизу живота влияют частые стрессы, сексуальное или физическое насилие, употребление наркотиков, спиртного, табакокурение и прочие факторы. У беременных женщин тоже периодически появляются неприятные ощущения из-за того, что мышечные волокна в брюшной области начинают постепенно растягиваться.
Что касается патологических болей, то тут основными факторами чаще всего выступают воспалительные процессы в женских половых органах, причем болезнь бывает острой и хронической. Обычно она распространяется на яичники, влагалище, маточные трубки, шейку и саму матку.
Часто у девушки или женщины болит нижняя область живота из-за того, что киста яичника начинает разрастаться. Хроническая форма аднексита тоже вызывает подобные болевые ощущения, как и наличие спаек, кольпита, доброкачественных образований в матке (фибромиома). Нужно помнить и об эндометриозе. Кроме болезненных ощущений, при таких патологических явлениях повышается температура тела, появляется слабость, вялость.
Обычно если внезапно появляются вагинальные кровотечения вместе с болью, то это свидетельствует о вульводинии, аднексите, цервиците, эндометриозе, оофорите, сальпингите, миоме и опущении матки.
Когда одновременно чувствуется дискомфорт с правой и левой стороны брюшной полости, то это может свидетельствовать об опухолях и новообразованиях в яичнике, кистозе или внематочной беременности. Тянущие болезненные ощущения во время беременности считаются тоже опасными, так как свидетельствуют иногда об угрозе выкидыша или преждевременном отслоении плаценты.
Заболевания мужских половых органов
- Простатит.
Часто встречающимся заболеванием половых органов у мужчин считается именно простатит. При этом недуге патологические процессы охватывают простату. Ее ткани начинают воспаляться.
Болезнь может быть острой и хронической. Факторы, которые провоцируют простатит, имеют инфекционную и неинфекционную природу. Первая группа включает воздействие бактерий, вирусов, грибковых культур. Ко второй относятся постоянные стрессы, резкое и сильное охлаждение организма человека, неактивный образ жизни, уменьшение сопротивляемости различным негативным факторам. Кроме того, предрасполагающими условиями считаются проблемы гормонального баланса, травмирования тканей органа и проблемы с циркуляцией крови в малом тазе.
При этом недуге мужчина жалуется на боль в нижней части живота, промежности, мошонке. Во время мочеиспускания чувствуется дискомфорт и жжение. Боль ощущается в пояснице, а иногда в заднем проходе. Повышается температура тела, человек становится слабым, вялым, чувствует озноб, боли в суставах и мышцах. Учащаются позывы в туалет. Обычно все сопровождается запорами. Длительность полового акта уменьшается. Снижается эрекция. Чувствуются боли в головке полового органа после сексуального акта.
- Аденома простаты.
Еще одной причиной боли внизу живота у мужчин может быть аденома предстательной железы. Из-за чрезмерного разрастания ее тканей в органе появляется доброкачественное новообразование. В связи с тем, что сама железа увеличивается, происходит сдавливание уретры. Обычно такая проблема имеется у мужчин пожилого возраста. Аденома развивается из-за нарушений гормонального баланса в организме. С возрастом вырабатывается все меньше тестостерона и увеличивается количество эстрогена.
Первый симптом, который проявляется у мужчин, — это учащенные позывы к мочеиспусканию. Причем они мучают больного и в ночное время. Со временем железа разрастается и передавливает уретру, что приводит к проблемам в опорожнении мочевого пузыря. Застой мочевой жидкости вызывает воспалительные и инфекционные процессы в мочевом пузыре (цистит) и почках (пиелонефрит). Чувствуются боли в нижней части живота и пояснице, жжение при мочеиспускании.
- Рак предстательной железы.
Это заболевание предполагает наличие опухоли злокачественного типа в органе. Она растет за счет железистых тканей. Причина такой патологии все еще не известна, но предрасполагающими факторами являются нарушения в гормональном балансе, наследственность, наличие аденомы простаты, которая очень быстро прогрессирует. По статистике, чаще всего рак обнаруживается у пожилых мужчин.
На раннем этапе развития патологии появляются частые позывы в туалет, но само опорожнение мочевого пузыря прерывистое. Ощущается боль в промежности. Потом возникают симптомы, которые указывают на наличие метастазов — слабость, быстрая потеря веса, боли в груди, костях бедер, таза, позвоночника.
- Везикулит.
Это недуг, при котором из-за бактериальных или вирусных инфекций воспаляются семенные пузырьки. Заболевание бывает острым и хроническим. При этом пациент чувствует сильные боли в паху и крестце. Имеются расстройства половых функций. При эрекции ощущается боль. В сперме заметны кровяные сгустки. Повышается температура тела, появляются головные боли, гной в моче и сперме и проблемы с опорожнением мочевого пузыря.
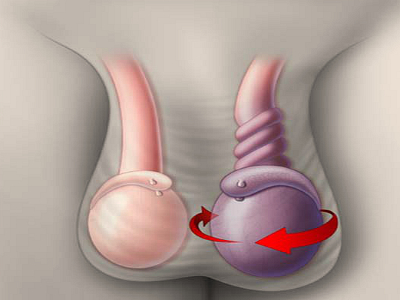
- Перекрут яичка.
При такой патологии нарушается циркуляция крови в яичке из-за перекручивания семенных каналов. Обычно так происходит, если мышцы в этой области непроизвольно сокращаются. Основная причина — отсутствие полноценного крепления яичка к мошонке.
При такой патологии снижается кровеносное давление, появляется задержка в опорожнении мочевого пузыря, тошнота, рвотные приступы. Мошонка отекает, наблюдается ее гиперемия. В нижней части живота мышцы напряжены.
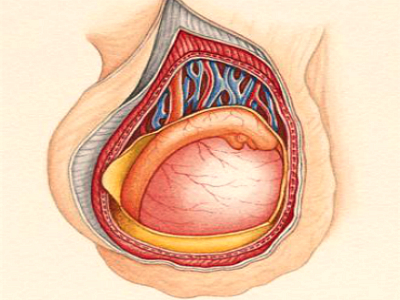
Орхит как причина
Это болезнь, при которой воспаляются ткани яичка. Воспалительные процессы распространяются и на его придатки. Основные причины — наличие инфекций (поступают в яичко через кровь), травмы в области паха и проблемы с циркуляцией крови в области яичка.
В яичке ощущаются выраженные боли, которые иррадиируют в пах, промежность, поясницу. Размер органа увеличивается из-за отечности. Ткани уплотняются, мошонка краснеет. Боль появляется при любом движении.
Заболевания органов мочевыводящей системы
Система мочевыведения отвечает за формирование мочевой жидкости, ее накапливание и дальнейшее выведение из организма.
- Пиелонефрит.
Это заболевание характеризуется неспецифическими воспалительными процессами в почках, которые вызваны инфекциями. Обычно поражены лоханочная и чашечная система, каналы и соединительные ткани органа. Инфекция попадает в почки через кровь либо восходящим методом через мочу, которая проникает из-за заброса из мочеточников.
При таком заболевании пациенты ощущают боль в середине живота — в том месте, где располагаются почки. Она может переходить и на поясницу. Появляется головная боль, слабость, тошнота, рвотные приступы, повышается температура тела, усиливается интенсивность выделения пота. Моча мутнеет. Возникают проблемы с опорожнением мочевого пузыря.
- Мочекаменная болезнь.
Этот недуг является хроническим. Он характеризуется появлением камней, которые называются конкрементами, в органах мочевыводящей системы. Это касается мочевого пузыря, мочеточников и почек. Такая патология считается довольно распространенной, особенно у людей пожилого возраста. Обычно эта проблема связана с обменными процессами. Камни бывают мелкими, но в особо тяжелых ситуациях их вес достигает килограмма. В органе может быть от одного до нескольких сотен конкрементов.
Предрасполагающими факторами является неправильное питание, генетическая предрасположенность, хронические заболевания инфекционной природы в органах мочевыводящей системы, малоактивный образ жизни, дефекты строения органов и каналов.
При таком недуге появляются спастические болезненные ощущения в области поясницы. Они переходят на низ живота. Причем даже если человек будет находиться в спокойном состоянии и не двигаться, то интенсивность болезненных ощущений не уменьшится. Зато она увеличится при движении, или когда человек выпьет жидкость. При мочекаменной болезни появляется тошнота и рвотные приступы, в моче можно увидеть кровяные сгустки.
- Цистит.
Это заболевание, при котором воспаляются слизистые прослойки мочевого пузыря. Обычно проблема вызвана инфекционными агентами. К примеру, инфекция может перейти в мочевой пузырь при уретрите или простатите. Кроме того, предрасполагающими факторами являются переохлаждение, ослабление иммунитета, нарушения в гормональном фоне, травмы слизистой органа, застойные процессы крови в венах в области таза.
Боли ноющие. Особенно они чувствуются в нижней части живота. Мочеиспускание учащается, но после него остается ощущение,что мочевой пузырь не полностью опорожнен. Появляются рези. Моча мутная, в ней иногда имеются сгустки крови. Повышается температура тела, пациент страдает от тошноты, а иногда и рвоты.
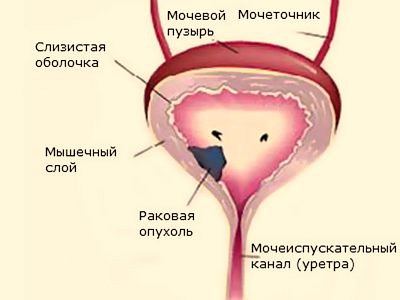
- Рак мочевого пузыря.
Это патология, при которой образуется опухоль злокачественного типа в слизистых прослойках или стенках мочевого пузыря. Причины рака до сих пор не изучены. Но повлиять на его возникновение могут плохие условия жизни и работы, нарушения в оттоке мочевой жидкости, гормональные изменения, наследственность.
Сначала заболевание никак не проявляется, но потом оно прогрессирует, что приводит к дизурическим проблемам и болевому синдрому. В моче наблюдается кровь. Появляются боли внизу живота и пояснице. Мочеиспускание становится частым и болезненным.
Заболевания органов пищеварения
Пищеварительная система отвечает за переработку продуктов питания и получение из них полезных витаминов, микроэлементов, минералов и прочих веществ. Потом они всасываются и попадают в кровоток и лимфоток. Остатки выводятся через прямой отдел кишечника. Известны такие заболевания, которые вызывают боли внизу живота:
- Болезнь Крона.
Воспалительные процессы в этом случае являются неспецифическими и гранулематозными. Это заболевание поражает все части пищеварительного тракта. При этом параллельно появляются свищи, трещинки, ранки, абсцессы и язвы. Заболевание носит рецидивирующий характер. Точные причины недуга так и не выявлены. При таком недуге боль чувствуется распирающей по всему животу. Она усиливается из-за действия различных факторов. Вес человека постепенно уменьшается. Появляется вздутие живота, тошнота, рвота, слабость.
- Синдром раздраженного кишечника.
Это комплексное расстройство органов пищеварения. Обычно проявляется при сильных стрессах. Симптомами являются вздутие, спазмы, дискомфорт, боли, понос, запор и их постоянное чередование, неполное опорожнение кишечника.
- Аппендицит.
Это заболевание, при котором воспаляется червовидный отросток кишечника. Боли очень сильные. Требуется немедленное хирургическое вмешательство.
- Кишечная непроходимость.
Боль чувствуется в самом низу. Вздутие ассиметричное. Появляется рвота, позывы к дефекации очень болезненные.
- Запор хронического характера.
Позывы в туалет тоже болезненные, как и само опорожнение кишки. Требуется специальная диета.
- Колит язвенной природы.
- Дивертикулез толстого отдела кишечника.
- Наличие грыжи.
- Рак толстого отдела кишечника.
Медикаментозная терапия
Если боли имеют хронический характер, но при этом их интенсивность слабая или средняя, то обычно используются препараты из группы спазмолитиков. Они обладают таким действием:
- уменьшают тонус внутренних органов и мускулатуры гладкого типа;
- имеют сосудорасширяющие свойства;
- помогают устранить болезненные ощущения.
Самыми популярными спазмолитическими препаратами считаются Но-шпа, Папаверин, Бускопан, Спазмалгон, Спазмомен, Дюспаталин, Метеоспазмил.
Лечение болевого синдрома может сопровождаться использованием препаратов из нестероидной группы с противовоспалительными свойствами. Они купируют болевой синдром. Кроме того, уменьшают воспаление, а также обладают жаропонижающими свойствами. Обычно применяются такие медикаменты, как Нимесулид, Дексалгин, Ибупрофен, Диклофенак. Нужно строго следить за дозировкой, которую указывает доктор, так как ее превышение приводит к тяжелым последствиям. К примеру, это:
- кровотечения в желудке и кишечнике;
- язвенная болезнь;
- рвотные приступы и тошнота;
- понос;
- воздействие на костный мозг;
- токсическое воздействие на почки и печень.
Чтобы предотвратить их, нужно принимать медикаменты строго в определенных дозах. Лучше всего делать это после приема пищи. Параллельно доктор может назначать средства с обволакивающими свойствами в качестве защиты слизистой прослойки. Чаще всего используется Маалокс и Альмагель, а также Омепразол и Квамател.
Если у пациента сильно болит низ живота и при этом диагностировано наличие образований злокачественной природы (к примеру, рак мочевого пузыря или кишечника), то применяются сильнодействующие анальгетики из наркотической группы. К примеру, Трамадол или Морфин.
Когда болезненные ощущения связаны с активностью бактериальной инфекции, то назначаются антибиотики. Они могут быть как полусинтетическими, так и натуральными. Эти медикаменты предназначены для того, чтобы подавить рост болезнетворных микроорганизмов, а потом спровоцировать их гибель. Сначала используются антибиотики широкого спектра воздействия, пока проводятся исследования для определения разновидности возбудителя заболевания и его восприимчивости к действию определенных препаратов. Благодаря этому выбирают наиболее эффективное средство. Чаще всего используются:
- цефалоспорины (второе поколение) — Цефаклор или Цефуроксим;
- нитрофурановые производные — Фуралтадин, Фуразолидон;
- пенициллиновые ингибиторозащищенные средства — Амоксиклав, Аугментин;
- производные препараты от фосфоновой кислоты — Фосфомицин.
Доктор назначает определенную дозу и длительность антибиотикотерапии.
Если у пациента ноет низ живота из-за различных болезней, то кроме основной медикаментозной терапии и хирургического вмешательства (в крайних случаях), доктор назначает еще и вспомогательные методики лечения.
Физиотерапевтические процедуры
Активно применяется дарсонвализация. При этой процедуре на определенные зоны тела воздействуют слабым импульсом, но ток имеет высокое напряжение, малую силу и высокую частоту. Обычно такое лечение назначается при цистите, простатите и недержании мочи. Дарсонвализация имеет следующий эффект:
- улучшает циркуляцию крови, благоприятно влияет на клеточное питание;
- обладает бактерицидным и бактериостатическим действием;
- устраняет спазмы кровеносных сосудов и сфинктера.
Процедура противопоказана при образованиях злокачественной природы, недостаточности функционирования сердца и кровеносных сосудов, при склонности к кровоизлияниям или индивидуальной непереносимости.
Индуктотермия предполагает воздействие на человека электромагнитным полем с высокой частотой. Процедура уменьшает отеки, помогает рассасываться очагам воспаления, расширяет кровеносные сосуды, так что циркуляция крови заметно улучшается. Обычно индуктотермия используется при спазмах кишечника и хронических болезнях вроде простатита или цистита.
При УВЧ-терапии электромагнитное поле переменного типа с высокой частотой воздействует на организм человека. Благодаря этому можно избавиться от болей, устранить воспаление, улучшить местный иммунитет, ускорить процесс регенерации тканей и остановить размножение патогенной микрофлоры. Обычно эта процедура назначается при простатите, колите, запорах, цистите.
Применяемая диета
Если живот начал болеть из-за проблем с кишечником, то необходимо наладить питание.
В противном случае у пациента может появляться как запор, так и понос. При соблюдении правил питания состояние больного постепенно улучшается. Диета способствует скорому выздоровлению.
Если пациент страдает от поноса, то обычно испражнение происходит несколько раз в сутки, причем сам стул жидкий, так как в кале содержится до 90% воды. Если у пациента понос спровоцирован опухолями в области кишечника, то нужно подобрать щадящую диету. Следует уменьшить потребление жиров и углеводов, а также продуктов, которые содержат серотонин. А вот продуктов, богатых белками, нужно кушать больше. Если понос связан с колитами, то необходимо исключить продукты питания, которые провоцируют появление метеоризма. Когда понос появляется из-за хронических болезней кишечника с воспалительными процессами, нельзя употреблять продукты, имеющие волокнистую структуру. Нужно кушать больше белковых.
Если у пациента запор, то при такой проблеме опорожнение кишечника будет медленным и с большими затруднениями. При этом каловые массы очень твердые. Обычно при запоре назначается диета №3. Содержание белков, углеводов и жира нормальное, но 30% жиров составляют растительные масла. Обязательно нужно кушать те продукты, которые усиливают кишечную моторику и имеют пищевые волокна. Следует употреблять больше свежих овощей, фруктов, зелени, зерновых культур. Полезно пить минеральные воды.
Эндоскопическое исследование и хирургическое лечение
Обычно применяются 2 варианта эндоскопического исследования — цитоскопия и колонокопия.
1. Цитоскопия.
Делать цитоскопию требуется в том случае, когда нужно диагностировать состояние мочевого пузыря. При этом терапевтические манипуляции будут незначительными. Сама процедура довольно болезненная, особенно это касается мужчин (в отличие от женщин, у них имеются 2 изгиба в уретре). Чтобы облегчить процедуру, используется анестезия — местная или общая.
Цитоскопия позволяет сделать следующее:
- удалить опухоли и новообразования небольших размеров;
- раздробить и удалить конкременты из мочевого пузыря;
- прижечь язвы и ранки на слизистой прослойке мочевого пузыря;
- остановить кровоизлияние.
2. Колоноскопия.
Эта методика используется для диагностики состояния толстого отдела кишечника. Она тоже позволяет прижигать язвы на слизистой органа, останавливать кровотечения и удалять опухоли. Показанием к проведению такой процедуры является любое подозрение на болезни в толстом отделе кишечника. Сама процедура проводится либо с местным обезболиванием, либо совсем без анестезии.
Когда требуется хирургическое вмешательство
Что касается хирургического вмешательства, то оно требуется в ряде случаев, когда медикаментозное лечение не помогает:
1. Аппендицит.
При такой патологии нужно как можно быстрее произвести хирургическое вмешательство, чтобы удалить червовидный отросток. Для этого используются 2 метода. Во-первых, проводится традиционная аппендэктомия, то есть полностью удаляется аппендикс через небольшой разрез. Во-вторых, может использоваться аппендэктомия лапароскопического типа, когда отросток выводится с помощью специального оборудования. Для этого делаются проколы в брюшной стенке. Обычно пациент восстанавливается уже через неделю.
2. Перекручивание яичка.
Такая патология касается только мужчин. Необходимо как можно раньше провести операцию, так как быстро развиваются необратимые последствия. С помощью хирургического вмешательства яички раскручиваются. Если ткани уже омертвевшие, то орган нужно удалить.
3. Гинекологическое вмешательство.
К малым гинекологическим операциям относятся искусственный аборт, выскабливание, гистероскопия, цервикоскопия, диатермокоагуляция, конзация и биопсия маточной шейки.
[youtube]JPi-j8juW3M[/youtube]
К большим гинекологическим операциям относятся те, которые имеют большой объем оперативного вмешательства. Из-за этого женщина будет длительное время находиться на стационарном лечении. Выделяют такие гинекологические операции:
- лапароскопические (делают 3 некрупных надреза в области подвздошной области и пупка и входят через в них брюшную полость);
- лапаротомические (делают продольный или поперечный надрез);
- влагалищные (разрезы не делают, проходят через влагалище).
Заключение
Когда сильно болит низ живота, не стоит затягивать с походом в больницу. Если болезненные ощущения длительное время не проходят, то это может быть связано с заболеваниями органов желудочно-кишечного тракта, мочевыводящей, половой, нервной системы. В таком случае требуется немедленное лечение. Врач подбирает соответствующую медикаментозную терапия. Назначаются физиотерапевтические средства, диета. В крайнем случае проводится операция. Дополнительно можно использовать рецепты народной медицины.